Oireet – MALLIARTIKKELI 3
Atooppisen ihottuman oireet
- Atooppinen ihottuma (atooppinen ekseema) on pitkäaikainen, kutiseva ja tulehduksellinen ihosairaus, jolle on tyypillistä oireiden vaihtelu ja aaltoileva kulku.
- Atooppinen ihottuma kutisee, punoittaa ja iholla havaitaan raapimajälkiä, rikkoumia sekä näppylöitä.
- Atooppisessa ihottumassa iho saattaa olla myös kipeä ja kosketusarka.
- Atooppista ihottumaa sairastavan iho on yleensä kuiva, vaikka ihottumaa ei aina ole havaittavissa. Ihosta voidaan tällöin käyttää nimitystä atooppinen iho.
Atooppisen ihottuman eri vaikeusasteet
Atooppiselle ihottumalle on tyypillistä oireiden ennakoimaton aaltoilu, välillä ihon kanssa on helpompia päiviä, viikkoja ja vuosia ja välillä oireet ovat vaikeammat. Pahenemisvaiheille ei yleensä löydy mitään selkeää syytä. Atooppinen ihottuma on usein vaikeampaa talvisin, mutta vuodenajan vaikutus ihottumaan on yksilöllistä.
- Lievässä ihottumassa esiintyy pieniä, satunnaisesti kutisevia kuivia ja punoittavia ihottuma-alueita.
- Keskivaikea ihottuma on toistuvasti kutisevaa ja punoittavaa, usein myös rikkoutuvaa sekä kutinan ja raapimisen seurauksena paksuuntunutta (jäkälöitynyttä).
- Vaikea ihottuma on laaja-alaista, laajalti ja voimakkaasti kutisevaa, punoittavaa, rikkoutuvaa, joskus myös vetistävää ja karstoittuvaa.
Tyypilliset ihottuman esiintymispaikat ikäkausittain
- Atooppiselle ihottumalle on tyypillistä esiintymispaikkojen vaihtelu iän myötä.
- Vauvoilla ihottuma alkaa usein pään alueelta ja voi levitä laajalti vartalolle ja raajoihin.
- Leikki-ikäisillä ihottuma usein hakeutuu taivealueille, kuten kyynär- ja polvitaipeisiin, ranteisiin ja nilkkoihin. Muita tyyppialueita ovat silmien, suun ja korvien seutu.
- Koulu-ikäisillä ihottuman tyyppipaikat ovat kyynär- ja polvitaipeet. Lisäksi ihottumaa voi olla pakaroissa ja reisien takapinnoilla, käsissä, jalkaterissä ja kasvoilla.
- Aikuisilla ihottumaa esiintyy tyypillisesti kyynär- ja polvitaipeissa, kasvoilla, kaulalla, käsien iholla sekä ylävartalolla.
- Katso esimerkkikuvat Käypä hoito -suosituksen sivuilta.
Lisätietoa:
Diagnostiikka, oireet ja löydökset (Atooppinen ekseema, Käypä hoito)
Oireet – MALLIARTIKKELI 2
Atooppisen ihottuman oireet
- Atooppinen ihottuma (atooppinen ekseema) on pitkäaikainen, kutiseva ja tulehduksellinen ihosairaus, jolle on tyypillistä oireiden vaihtelu ja aaltoileva kulku.
- Atooppinen ihottuma kutisee, punoittaa ja iholla havaitaan raapimajälkiä, rikkoumia sekä näppylöitä.
- Atooppisessa ihottumassa iho saattaa olla myös kipeä ja kosketusarka.
- Atooppista ihottumaa sairastavan iho on yleensä kuiva, vaikka ihottumaa ei aina ole havaittavissa. Ihosta voidaan tällöin käyttää nimitystä atooppinen iho.
Atooppisen ihottuman eri vaikeusasteet
Atooppiselle ihottumalle on tyypillistä oireiden ennakoimaton aaltoilu, välillä ihon kanssa on helpompia päiviä, viikkoja ja vuosia ja välillä oireet ovat vaikeammat. Pahenemisvaiheille ei yleensä löydy mitään selkeää syytä. Atooppinen ihottuma on usein vaikeampaa talvisin, mutta vuodenajan vaikutus ihottumaan on yksilöllistä.
- Lievässä ihottumassa esiintyy pieniä, satunnaisesti kutisevia kuivia ja punoittavia ihottuma-alueita.
- Keskivaikea ihottuma on toistuvasti kutisevaa ja punoittavaa, usein myös rikkoutuvaa sekä kutinan ja raapimisen seurauksena paksuuntunutta (jäkälöitynyttä).
- Vaikea ihottuma on laaja-alaista, laajalti ja voimakkaasti kutisevaa, punoittavaa, rikkoutuvaa, joskus myös vetistävää ja karstoittuvaa.
Tyypilliset ihottuman esiintymispaikat ikäkausittain
- Atooppiselle ihottumalle on tyypillistä esiintymispaikkojen vaihtelu iän myötä.
- Vauvoilla ihottuma alkaa usein pään alueelta ja voi levitä laajalti vartalolle ja raajoihin.
- Leikki-ikäisillä ihottuma usein hakeutuu taivealueille, kuten kyynär- ja polvitaipeisiin, ranteisiin ja nilkkoihin. Muita tyyppialueita ovat silmien, suun ja korvien seutu.
- Koulu-ikäisillä ihottuman tyyppipaikat ovat kyynär- ja polvitaipeet. Lisäksi ihottumaa voi olla pakaroissa ja reisien takapinnoilla, käsissä, jalkaterissä ja kasvoilla.
- Aikuisilla ihottumaa esiintyy tyypillisesti kyynär- ja polvitaipeissa, kasvoilla, kaulalla, käsien iholla sekä ylävartalolla.
- Katso esimerkkikuvat Käypä hoito -suosituksen sivuilta.
Lisätietoa:
Diagnostiikka, oireet ja löydökset (Atooppinen ekseema, Käypä hoito)
Linkki pdf
Oireet – MALLIARTIKKELI 1
Atooppisen ihottuman oireet
- Atooppinen ihottuma (atooppinen ekseema) on pitkäaikainen, kutiseva ja tulehduksellinen ihosairaus, jolle on tyypillistä oireiden vaihtelu ja aaltoileva kulku.
- Atooppinen ihottuma kutisee, punoittaa ja iholla havaitaan raapimajälkiä, rikkoumia sekä näppylöitä.
- Atooppisessa ihottumassa iho saattaa olla myös kipeä ja kosketusarka.
- Atooppista ihottumaa sairastavan iho on yleensä kuiva, vaikka ihottumaa ei aina ole havaittavissa. Ihosta voidaan tällöin käyttää nimitystä atooppinen iho.
Atooppisen ihottuman eri vaikeusasteet
Atooppiselle ihottumalle on tyypillistä oireiden ennakoimaton aaltoilu, välillä ihon kanssa on helpompia päiviä, viikkoja ja vuosia ja välillä oireet ovat vaikeammat. Pahenemisvaiheille ei yleensä löydy mitään selkeää syytä. Atooppinen ihottuma on usein vaikeampaa talvisin, mutta vuodenajan vaikutus ihottumaan on yksilöllistä.
- Lievässä ihottumassa esiintyy pieniä, satunnaisesti kutisevia kuivia ja punoittavia ihottuma-alueita.
- Keskivaikea ihottuma on toistuvasti kutisevaa ja punoittavaa, usein myös rikkoutuvaa sekä kutinan ja raapimisen seurauksena paksuuntunutta (jäkälöitynyttä).
- Vaikea ihottuma on laaja-alaista, laajalti ja voimakkaasti kutisevaa, punoittavaa, rikkoutuvaa, joskus myös vetistävää ja karstoittuvaa.
Tyypilliset ihottuman esiintymispaikat ikäkausittain
- Atooppiselle ihottumalle on tyypillistä esiintymispaikkojen vaihtelu iän myötä.
- Vauvoilla ihottuma alkaa usein pään alueelta ja voi levitä laajalti vartalolle ja raajoihin.
- Leikki-ikäisillä ihottuma usein hakeutuu taivealueille, kuten kyynär- ja polvitaipeisiin, ranteisiin ja nilkkoihin. Muita tyyppialueita ovat silmien, suun ja korvien seutu.
- Koulu-ikäisillä ihottuman tyyppipaikat ovat kyynär- ja polvitaipeet. Lisäksi ihottumaa voi olla pakaroissa ja reisien takapinnoilla, käsissä, jalkaterissä ja kasvoilla.
- Aikuisilla ihottumaa esiintyy tyypillisesti kyynär- ja polvitaipeissa, kasvoilla, kaulalla, käsien iholla sekä ylävartalolla.
- Katso esimerkkikuvat Käypä hoito -suosituksen sivuilta.
Lisätietoa:
Diagnostiikka, oireet ja löydökset (Atooppinen ekseema, Käypä hoito)
Ammattilaisen näkymä – Systeemisen lääkityksen turvakokeet
Turvakokeet
Käytettäessä immunosuppressiivisia lääkkeitä (perinteiset immunosuppressantit ja JAK-estäjät) tarvitaan turvakokeita. Dupilumabi-hoidon aikana kokeita ei tarvita.
Lääkityksen aloitusvaiheen turvakoeseuranta tapahtuu ihotautilääkärin toimesta.
Lääkityksen aloittava lääkäri suunnittelee turvakokeiden sisällön ja tiheyden yksilöllisesti.
Alla on esitetty turvakokeiden suuntaviivat HUS:in alueella:
Siklosporiini
TVK, ALAT, AFOS, K, Krea, U-kemseula (+U-bakt.vilj) + uraatti tarv (mikäli kihtioiretta), sekä verenpaineen mittaus 2 viikon välein 2 kk:n ajan, sekä 3 kk kohdalla. Lisäksi 2 kk ja 3 kk kohdalla myös kol ja triglyt. 3 kk kohdalla Mg, jos esiintynyt lihaskramppeja.
Metotreksaatti
TVK, ALAT, krea 3 vkoa, 6 vkoa ja 12 vkoa lääkityksen aloituksesta. Tämän jälkeen 3-6 kk välein.
Atsatiopriini
TVK, ALAT, krea 2 viikon välein 2 kk:n ajan hoidon aloituksesta ja annosnostojen yhteydessä, jonka jälkeen 3 kk välein.
JAK-estäjät
TVK ja ALAT 3 vkoa ja 6 vkoa lääkityksen aloituksesta ja TVK, ALAT, lipidit 12 viikkoa hoidon aloituksesta. Tämän jälkeen TVK ja ALAT 3-6 kk välein.
Atsatiopriini
- Atsatiopriinia käytetään nykyään harvemmin atooppisen ihottuman hoidossa. Se on kuitenkin osalla potilaista tehokas ja sitä voidaan käyttää myös pitkäaikaishoitona. Lääkkeen teho tulee esille hitaasti, kuukausien kuluessa.
- Atsatiopriinitabletit otetaan aamuin illoin, lääkäri määrittää sopivan hoitoannoksen. Tarvittaessa annosta voidaan muuttaa hoidon aikana. Hoidon tyypillisempiä haittavaikutuksia ovat maha-suolikanavan oireet, kuten pahoinvointi ja ripuli. Hoitoon voi liittyä verenkuvamuutoksia ja maksa-arvojen nousua, joita seurataan verikokein.
Metotreksaatti
- Metotreksaattia käytetään yleisesti vaikean atooppisen ekseeman hoidossa. Joillain potilailla hoidon teho on erittäin hyvä, mutta toisilla teho jää vaatimattomammaksi. Hoidon vaste on siis yksilöllinen. Metotreksaattia voidaan käyttää pitkäaikaisesti, esimerkiksi vuosia. Metotreksaatin teho tulee esille hitaasti ja näkyy usein vasta muutaman kuukauden käytön jälkeen.
- Metotreksaatin annostelu on poikkeuksellinen eli lääke otetaan vain yhtenä päivänä viikossa. Lääkäri määrittää lääkeannoksen, joka on yleensä 15-25 mg kerran viikossa. Tarvittaessa annosta voidaan muuttaa hoidon aikana. Metotreksaatti voidaan annostella joko tabletteina suun kautta tai ihonalaisena pistoksena. Haittavaikutusten vähentämiseksi potilasta ohjataan yleensä ottamaan 5 mg foolihappoa 4-24 tuntia metotreksaattiannoksen ottamisen jälkeen.
- Metotreksaatti on teratogeeninen eli voi aiheuttaa sikiöepämuodostumia. Tämän vuoksi naisten, jotka voivat tulla raskaaksi, tulee käyttää luotettavaa raskaudenehkäisyä koko hoidon ajan sekä vielä 3 kk hoidon loppumisen jälkeen.
- Metotreksaatti saattaa vaikuttaa verenkuvaan tai maksa- ja munuaisarvoihin, joita seurataan verikokein. Erilaiset maha-suolikanavan oireet, kuten pahoinvointi ja ripuli, ovat melko yleisiä hoidon alkuvaiheen haittavaikutuksia. Ole yhteydessä hoitavaan ihotautilääkäriisi, mikäli sinulla on hoitoon liittyviä haittoja tai muuta kysyttävää.
Siklosporiini
- Siklosporiini on usein tehokas lääke atooppisessa ihottumassa, mutta haittavaikutusten vuoksi hoitoa voidaan käyttää vain 1-2 vuotta. Joskus lyhyt muutamia kuukausia kestävä kuuri kuitenkin riittää rauhoittamaan ihottuman pahenemisvaiheen, ja potilas pärjää tämän jälkeen paikallishoidoin. Siklosporiinihoidon teho alkaa näkyä muutamissa viikoissa.
- Siklosporiinitabletit otetaan aamuin illoin ja lääkäri laskee lääkeannoksen painosi mukaan. Tarvittaessa annosta voidaan muuttaa hoidon aikana. Hoidon aikana tulee seurata säännöllisesti verenpainetta sekä verikokeita (esimerkiksi munuaisarvoa). Ole yhteydessä hoitavaan ihotautilääkäriisi, mikäli verenpainearvot nousevat hoidon aikana tai sinulle ilmaantuu muita lääkehaittavaikutuksiksi epäilemiäsi oireita.
JAK-estäjät
Januskinaasin estäjät eli JAK-estäjät ovat atooppisen ihottuman hoidossa käytettäviä lääkkeitä, jotka vaimentavat tulehduksellisia reaktioita. Atooppisen ihottuman hoitoon on käytössä kolme eri JAK-estäjää: abrositinibi, barisitinibi ja upadasitinibi. Eri JAK-estäjien teho ja haittavaikutukset saattavat erota toisistaan.
JAK-estäjät ovat yleensä tehokkaita lääkkeitä atooppisen ihottuman hoidossa ja niiden teho tulee esille nopeasti. Kutina saattaa helpottaa jo muutamissa päivissä ja ihottuma muutamissa viikoissa. JAK-estäjät ovat tablettimuotoisia lääkkeitä, jotka otetaan kerran päivässä. Lääkäri määrittää sopivan annoksen. Annostusta voidaan myös muuttaa hoidon aikana.
JAK-estäjiä ei pidä käyttää raskauden tai imetyksen aikana. Tämän vuoksi naisten, jotka voivat tulla raskaaksi, tulee käyttää luotettavaa raskaudenehkäisyä koko hoidon ajan sekä vielä 4 viikkoa hoidon loppumisen jälkeen.
Ennen hoidon aloitusta
- JAK-estäjät ovat immuunivastetta heikentäviä eli immunosuppressiivisia lääkkeitä. Ennen lääkkeen aloitusta tulee poissulkea krooniset infektiot. Piileviä infektioita voi olla esimerkiksi hampaissa, joten tilanteen mukaan sinun tulee käydä hammaslääkärissä ja/tai hampaiden röntgenkuvissa ennen lääkityksen aloittamista. Suun ja hampaiden hyvästä terveydestä on myös huolehdittava koko lääkityksen ajan.
- Myös rokotussuojan saattaminen ajan tasalle ennen JAK-estäjien aloittamista on tärkeää. Tarvittaessa päivitetään kansalliseen rokotusohjelmaan kuuluvat rokotukset. Kausi-influenssarokotetta ja koronarokotetta suositellaan kaikille immunosuppressiivista lääkitystä saaville. Pneumokokkirokotetta suositellaan yli 65-vuotiaille ja lääkärin harkinnan mukaan muillekin. JAK-estäjiä aloitettaessa voidaan harkita myös vyöruusurokotetta, erityisesti yli 50- vuotiaille.
- JAK-estäjillä voi olla yhteisvaikutuksia muiden lääkkeiden kanssa, joten kerro aina lääkärille käyttämäsi lääkitys ja pidä mukanasi ajantasaista lääkelistaa.
Hoidon aikana
- JAK-estäjähoidon aikana alttius tulehduksiin, erityisesti herpesvirusinfektioihin, saattaa lisääntyä. Lääke tulee tauottaa, mikäli sinulle tulee kuumeinen tai antibioottihoitoa vaativa infektio. Tästä saat tarkempia tietoja hoitavalta ihotautilääkäriltäsi. Mikäli sinulle tulee vyöruusuun viittaavia oireita, kuten jonkun ihoalueen särkyä, näppylöintiä tai rakkulointia, tulee lääkitys tauottaa ja olla yhteydessä lääkäriin.
- JAK-estäjähoidon harvinaisena haittavaikutuksena on kuvattu laskimotukoksia ja keuhkoveritulppia. Mikäli sinulle ilmaantuu hoidon aikana niihin viittaavia oireita, kuten toisen raajan turvotusta ja särkyä, rintakipua tai hengenahdistusta, tulee sinun hakeutua välittömästi lääkäriin ja kertoa käyttämästäsi lääkityksestä.
- Osalle potilaista kehittyy hoidon aikana aknen kaltaista ihottumaa, joka on yleensä lievää. Aknea voi hoitaa apteekista saatavilla lääkevoiteilla ja tarvittaessa reseptilääkkeillä.
- Lääkitys voi aiheuttaa muutoksia verenkuvaan, maksa-arvoihin tai rasva-arvoihin, joita seurataan hoidon aikana verikokein.
Biologiset lääkkeet
Biologisilla lääkkeillä tarkoitetaan valmisteita, jotka sisältävät elävien solujen tuottamaa materiaalia, yleensä valkuaisainetta. Erilaiset vasta-aineet ovat yleisimpiä biologisia lääkkeitä. Biologiset lääkkeet annostellaan pistoksina tai infuusioina. Biologiset lääkkeet eroavat toisistaan ja esimerkiksi nivelreuman tai psoriaasin hoidossa käytettävät biologiset lääkkeet eroavat atooppisen ihottuman hoidossa käytettävistä biologisista lääkkeistä vaikutusmekanisminsa ja haittavaikutustensa suhteen. Tällä hetkellä atooppisen ihottuman hoitoon on käytettävissä yksi biologinen lääke, dupilumabi.
Dupilumabi
- Dupilumabi on ainoa tällä hetkellä Suomessa markkinoilla oleva atooppisen ihottuman hoitoon tarkoitettu biologinen lääke. Dupilumabi on vasta-aine, joka estää atooppisessa ihottumassa keskeisten soluvälittäjäaineiden interleukiini-4:n ja interleukiini-13:n vaikutusta.
- Dupilumabi on tehokas atooppisen ihottuman lääke ja suurin osa potilaista saa lääkityksellä hyvän vasteen. Lääkkeen teho tulee esille suhteellisen hitaasti, tyypillisesti 1-2 kk kuukauden kuluessa. Lääke annostellaan ihonalaisena pistoksena ja aikuisilla annostus on yleensä kahden viikon välein. Pistosohjauksen jälkeen potilas voi pistää lääkkeen itse kotona.
- Dupilumabi ei ole immunosuppressiivinen lääke eikä lisää yleistä infektioherkkyyttä. Hoitoa ei siis tarvitse tauottaa infektioiden, tavanomaisten rokotusten tai leikkauksien yhteydessä. Hoidossa ei tarvita myöskään verikoeseurantaa. Elävien rokotteiden (kuten tuhkarokko-, vesirokko- ja keltakuumerokotusten) ottamisen jälkeen suositellaan yleensä 4 viikon hoitotaukoa.
Hoidon aikana
- Dupilumabihoidon yleisimpiä haittavaikutuksia ovat erilaiset silmähaitat. Tyypillisesti silmissä voi esiintyä kuivuutta, hiekan tunnetta ja karhentelua tai vetistystä. Silmien sidekalvot voivat myös punoittaa. Yleensä silmäoireet ovat lieviä ja ohimeneviä. Silmäoireiden hoitona käytetään kostuttavia silmätippoja, joita laitetaan useita kertoja päivässä. Tarvittaessa kostuttavien silmätippojen lisänä voidaan käyttää allergiasilmätippoja. Joskus tarvitaan myös antibiootti- tai kortisonisilmätippakuuri. Hoitava ihotautilääkäri antaa sinulle tarkemmat ohjeet silmähaittavaikutusten varalta.
- Joskus dupilumabihoidon aikana voi ilmaantua myös vakavampia silmäoireita. Mikäli sinulle ilmaantuu hoidon aikana esimerkiksi silmäsärkyä, näköhäiriöitä tai silmien valonarkuutta, ole yhteydessä hoitavaan ihotautilääkäriin tai päivystykseen.
Perinteiset immunosuppressiiviset lääkkeet
Ennen immuunivastetta heikentävien eli immunosuppressiivisten lääkkeiden aloitusta tulee huolehtia kroonisten infektioiden hoitamisesta. Piileviä infektioita voi olla esimerkiksi hampaissa, joten tilanteen mukaan sinun tulee käydä hammaslääkärissä ja/tai hampaiden röntgenkuvissa ennen lääkityksen aloittamista. Suun ja hampaiden hyvästä terveydestä on myös huolehdittava koko lääkityksen ajan.
Myös rokotussuojan saattaminen ajan tasalle ennen lääkitysten aloittamista on tärkeää. Tarvittaessa päivitetään kansalliseen rokotusohjelmaan kuuluvat rokotukset. Kausi-influenssarokotetta ja koronarokotetta suositellaan kaikille immunosuppressiivista lääkitystä saaville. Pneumokokkirokotetta suositellaan >65-vuotiaille ja lääkärin harkinnan mukaan muillekin.
Mikäli sinulle tulee kuumeinen tai antibioottihoitoa vaativa infektio, on immunosuppressiivisen lääkityksen hetkellinen tauottaminen yleensä tarpeen. Tästä saat tarkempia tietoja hoitavalta ihotautilääkäriltäsi. Käyttäessäsi immunosuppressiivista lääkitystä kannattaa infektio-oireisiin suhtautua hieman tavanomaista vakavammin ja hakeutua tarvittaessa herkästi arvioon esimerkiksi päivystykseen.
Immunosuppressiivisilla lääkkeillä voi olla yhteisvaikutuksia muiden lääkkeiden kanssa, joten kerro aina lääkärille käyttämäsi lääkitys ja pidä mukanasi ajantasaista lääkelistaa.
Yhteystietoja
Hoitoon hakeudutaan omalle terveysasemalle tai virka-ajan ulkopuolella päivystyspoliklinikalle.
- Soita ennen HUSin päivystyspoliklinikoille hakeutumista Päivystysavun maksuttomaan numeroon: 116117
- Uudenmaan Päivystysapu: 09 471 72328 (ppm). Huom. mikäli soitat numeroon 116 117 Uudenmaan raja-alueelta, puhelu saattaa paikantua toisen sairaanhoitopiirin puolella olevaan tukiasemaan, eikä se tällöin yhdisty Uudenmaan Päivystysapuun. Saat tarvittaessa yhteyden Uudenmaan Päivystysapuun soittamalla numeroon 09 471 72328 (ppm).
Neuvontapalvelut
Allergia-, iho- ja astmaneuvonta: 044 773 2052, allergianeuvoja@allergia.fi
- Ma 14–18
- To 8–12
Turvakokeet
Osa sisäisistä lääkkeistä vaatii hoidon aikaista verikoeseurantaa eli turvakokeita. Turvakokeissa seurataan esimerkiksi hemoglobiinia, veren valkosolujen ja verihiutaleiden määrää, maksa- ja munuaisarvoja ja veren rasva-arvoja.
Tarvittavat turvakokeet riippuvat käytössä olevasta lääkkeestä. Yleensä turvakoeseuranta on tiheämpää hoidon alkuvaiheessa ja sitä voidaan myöhemmin harventaa.
On hyvin tärkeää, että käyt lääketurvakokeissa suunnitellusti, jotta lääkkeen mahdolliset haittavaikutukset voidaan havaita ajoissa. Hoitosuunnitelman mukainen lääketurvakokeissa käyminen on edellytys lääkehoidon jatkamiselle. Jos et pääse käymään lääketurvakokeissa suunnitellusti, ole yhteydessä hoitavaan erikoissairaanhoidon yksikköösi.
Tietoa hoitopolusta
Hoitopolun tavoite
Hoitopolku on toteutettu atooppista ihottumaa sairastavan hoidon ja sairauden kanssa elämisen tueksi. Sairauteen liittyvät vaiheet on kuvattu omiksi teksteiksi, joita pääset lukemaan hoitopolun etusivun kautta viemällä hiiren painikkeen päälle ja klikkaamalla painiketta. Etusivun alapainikkeista löydät tietoa esimerkiksi siitä, millaista tukea ja vertaistoimintaa atooppista ihottumaa sairastaville on tarjolla.
Hoitopolun ammattilaisosio
Atooppisen ihottuman hoitopolun ammattilaisosioon on koottu terveydenhuollon ammattilaisille suunnattua tietoa diagnostiikasta, hoidosta ja hoidon porrastuksesta. Osiosta löytyy myös lähete- ja konsultaatio-ohjeet.
Hoitopolun toteutus
Hoitopolku on rakennettu yhteistyössä Helsingin ja Uudenmaan sekä Pirkanmaan alueen perus- ja erikoissairaanhoidon ammattilaisten sekä Allergia-, Iho- ja Astmaliiton kanssa. Sen on toteuttanut Nordic Healthcare Group ja työtä on tukenut Pfizer Oy. Hoitopolun pohjana on käytetty Keski-Suomen hyvinvointialueen atooppisen ihottuman hoitopolkua.
Työryhmä
Johanna Mandelin, LKT, ihotautien ja allergologian erikoislääkäri, Iho- ja allergiasairaala, HUS
Laura Korhonen, LT, ihotautien ja allergologian erikoislääkäri, TAYS, Pirkanmaan hyvinvointialue
Meliina Kolhi, LL, Tipotien terveysasema, Tampere, Pirkanmaan hyvinvointialue
Maija Ruutu, sairaanhoitaja, Ihotautien avohoitokeskus, HUS, Tulehduskeskus
Risto Heikkinen, erityisasiantuntija, Allergia- Iho- ja Astmaliitto
Hoitopolku on valmistunut 04.07.2023
Tietoa hoitopolusta
Hoitopolun tavoitteena on tarjota potilaille ja läheisille kokonaiskuva siitä, miten akromegalian hoitoa toteutetaan valtakunnallisesti. Hoitopolun eri vaiheisiin on koottu toimenpiteitä ja ohjeita helpottamaan potilaiden ja läheisten tiedonhakua.
Pääset lukemaan hoitopolun sisältöjä etusivun kautta viemällä hiiren painikkeen päälle ja klikkaamalla painiketta.
Hoitopolku on rakennettu yhteistyössä Helsingin ja Uudenmaan sairaanhoitopiirin ammattilaisten sekä Aivolisäke-potilasyhdistys Sella ry:n kanssa. Hoitopolun on toteuttanut Nordic Healthcare Group ja työtä on tukenut Pfizer Oy.
Työryhmä
Niina Matikainen
Henna Cederberg-Tamminen
Martta Hujanen
Hoitopolku valmistunut 19.04.2023
Elämää akromegalian kanssa
Terveelliset elämäntavat
Yleisesti terveelliset elämäntavat sisältävät tasapainoisen ruokavalion, hyvän unirytmin, säännöllisen liikunnan, tupakoimattomuuden ja päihteettömyyden tai alkoholin kohtuukäytön:
Ravitsemus
Akromegaliaa sairastavan ruokavalio voi noudattaa yleisiä ravitsemussuosituksia. Hyviä ohjeita löytyy sydänpotilaille ja diabetesta sairastaville laadituista ohjeista, jotka soveltuvat myös näiden sairauksien ennaltaehkäisyyn akromegaliassa:
Oman ravitsemuksen terveellisyyttä ja energian saantia voi halutessaan arvioida muutamien päivien ajalta ruokapäiväkirjan avulla:
Liikunta
On tärkeää löytää itselle sopiva ja säännöllinen tapa liikkua. Liikunta kuuluu akromegaliaan liittyvien niveloireiden ehkäisyyn ja hoitoon. Tällöin sovelletaan yleisiä liikuntasuosituksia kestävyys- ja lihaskuntoharjoittelusta sekä koordinaatio- ja tasapainoharjoittelusta. Kuitenkin suositaan liikuntamuotoja, kuten kävely, uinti, vesijuoksu ja kuntopyöräily, joissa niveliin ei kohdistu voimakasta kuormitusta, iskuja tai kiertoa. Hyötyliikuntaa voi yhdistää jokapäiväiseen arkeen.
- Lue lisää liikunnan terveyshyödyistä ja ohjeita liikuntaan: Thl.fi: Liikunta
- Kaypahoito.fi: Nivelrikko polvissa ja lonkissa
Mielen hyvinvoinnin tukeminen ja elämänlaatu
Akuutti sairastuminen ja hoidon aloitus voivat aiheuttaa stressiä ja kuormitusta. Sairauden kanssa eläessä on tärkeä huomioida myös mielen hyvinvointi. Itsestään kannattaa pitää huolta ja omaa mielen hyvinvointia voi edistää ja ylläpitää esimerkiksi terveellisten elämätapojen avulla. Voit myös saada tukea mielenterveyden ongelmiin monilta eri tahoilta. Kysy tarvittaessa apua esimerkiksi oman hoitavan yksikön sairaanhoitajalta tai omalta terveysasemaltasi.
Oman hyvinvoinnin ja pärjäämisen arvionti onnistuu hyödyntämällä akromegalikkojen omaa AcroQoL -elämänlaatukyselyä. Määräajoin tehtynä kyselystä voi olla apua heti diagnoosin jälkeen hoidon hyötyjen seuraamisessa sekä myöhemmin esimerkiksi lääkärin seurantakäynteihin valmistautuessa. Kyselyssä ja sen tuloksissa huomio kannattaa kiinnittää erityisesti itselle merkityksellisiin kysymyksiin ja kokonaisuuksiin.
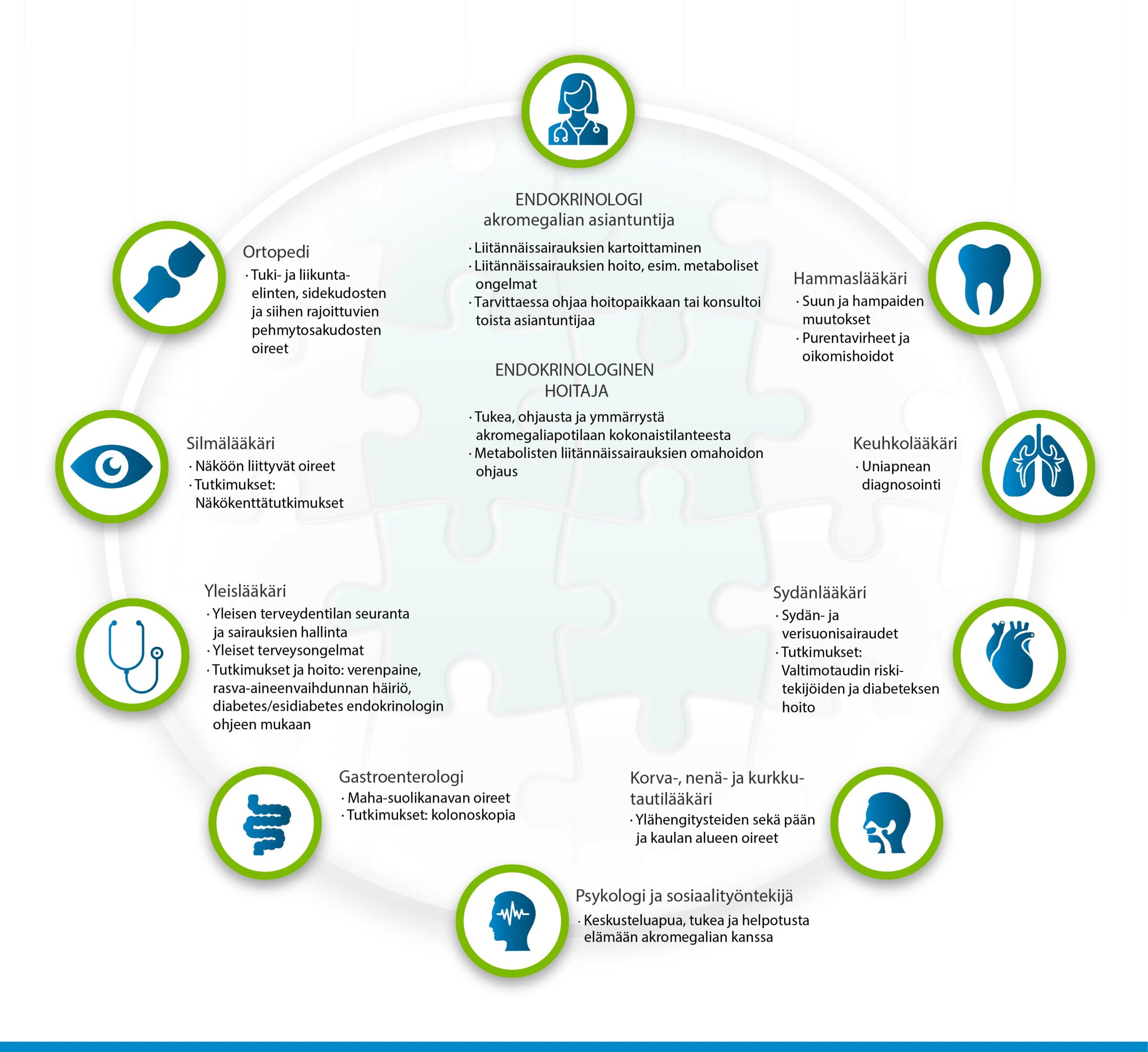
Ammattilaisen näkymä – Konsultatio- ja läheteohjaukset
Läheteindikaatiot
Lähete erikoissairaanhoidon ihotautilääkärille tehdään esimerkiksi näissä tapauksissa:
- Aikuisen vaikea atooppinen ihottuma
- Lievä-keskivaikea atooppinen ihottuma, jos ei saada riittävää hoitovastetta asianmukaisesti toteutuneella paikallishoidolla, hoidon toteuttamisessa on ongelmia, tai merkittävä hoitoväsymys estää hoitotulokseen pääsemisen
- Epäily ihottumaa ylläpitävästä kosketusallergiasta
- Epäily ammattitaudista tai muu erotusdiagnostinen ongelma
- Ihottuma vaikuttaa työkykyyn, ammatinvalintaan tai varusmiespalvelukseen
- UV-valohoitojen tai systeemisen lääkityksen harkinta
Lähetteeseen tulisi kirjata seuraavat tiedot:
- Valokuvat potilaan ihottumasta tulisi liittää sairauskertomukseen (Apotin Media-tiedostoon tai potilaan itse lähettämänä Maisan kautta) tai sähköpostitse osoitteeseen ihotaudit.lahetekeskus@hus.fi.
- Potilaan perustiedot, lääkitys, muut sairaudet
- Ihottuman esitiedot, kesto, käytetyt hoidot ja niiden teho (varmista potilaalta ja reseptikeskuksesta, että käytetyt voidemäärät ovat riittävät)
- Status mahdollisimman tarkasti
- Mahdolliset laboratorio- tai koepalavastaukset
- Lähetteeseen voi liittää potilaskyselyiden tuloksia kuvastamaan ihottumatilannetta (POEM, ADCT, DLQI)
- Selkeä kysymyksenasettelu
Konsultaatiot
- Mikäli kyseessä on kiireellinen konsultaatio, voidaan HUS:n ihotautikonsulttia konsultoida puhelimitse (HUS:n vaihteen kautta) arkisin klo 8.30-14.30. Muina aikoina tulevat päivystyskonsultaatiot ohjautuvat päivystäjälle.
- Mikäli kyseessä on ei-päivystyksellinen konsultaatio, voi laatia paperikonsultaation. Kiireettömiä konsultoitavia asioita voivat olla esimerkiksi pyyntö saada ihotautilääkärin kannanotto paikallishoitoon, allergiatestien tarpeeseen tai arvio siitä, kannattaako tehdä lähete erikoissairaanhoitoon valo- tai systeemihoidon harkintaan.
- Paperikonsultaatioihin tulisi liittää laadukkaat kuvat potilaan ihon tilanteesta (Apotin Media-tiedostoon tai potilaan itse lähettämänä Maisan kautta) tai sähköpostitse osoitteeseen ihotaudit.lahetekeskus@hus.fi.
- Konsultaatioon voi liittää potilaskyselyiden tuloksia kuvastamaan ihottumatilannetta (Kyselyt).
- Konsultoiva perusterveydenhuollon lääkäri ilmoittaa potilaalle erikoissairaanhoidosta saamansa konsultaatiovastauksen potilaan kanssa sopimallaan tavalla (soitto, kirje, kirjaus OmaKantaan, Maisa).
Reaaliaikaiset videokonsultaatiot
- Nykyisin on mahdollista myös terveysasemalta käsin konsultoida ihotautien erikoislääkäriä reaaliaikaisen (REK) videokonsultaation avulla.
- REK-konsultaatio edellyttää, että terveysasema on liittynyt systeemiin, ja että tietokoneessa on toimiva kamera ja mikrofoni.
- REK-konsultaatioita voi tehdä arkisin klo 8.30-14.30 välisenä aikana ilman ajanvarausta, lisäksi päivittäin löytyy yksi ajanvarauksellinen konsultaatioaika klo 14.30 alkaen. Konsultti vastaa REK-konsultaatioihin muiden sairaalan ja puhelinkonsultaatioiden ohessa.
Ammattilaisen näkymä – Läheteindikaatiot
Potilas lähetetään ihotautien erikoislääkärin konsultaatioon, kun kyseessä on
- Aikuisen vaikea atooppinen ihottuma
- Lievä-keskivaikea atooppinen ihottuma, johon annettu hoito ei saa aikaan ihottuman rauhoittumista, hoidon toteuttamisessa on ongelmia, paikallishoidot eivät tunnu sopivan tai merkittävä hoitoväsymys estää hoitotulokseen pääsemisen
- Epäily ihottumaa ylläpitävästä kosketusallergiasta
- Epäily ammattitaudista tai muu erotusdiagnostinen ongelma
- Ihottuman vaikutus työkykyyn, ammatinvalintaan tai varusmiespalvelukseen
- Tilanne, jossa tarvitaan harkintaa UV-valohoidoista tai sisäisistä lääkkeistä
Lisätietoja
Ammattilaisen näkymä – Seuranta perus- ja erikoissairaanhoidossa
Seuranta perus- ja erikoissairaanhoidossa
Suurelle osalle atooppisen ihottuman vuoksi erikoisairaanhoidon konsultaatiossa käynneistä potilaista riittää kertakäynti paikallishoito-ohjeineen ja jatkohoito toteutuu omahoitona tarvittaessa perusterveydenhuollon tukemana.
Erikoissairaanhoidossa seurataan vaikeaa atooppista ihottumaa sairastavia potilaita, joilla on systeeminen pitkäaikainen lääkehoito tai joille suunnitellaan sen aloitusta.
Seurantakäynnit erikoissairaanhoidossa tapahtuvat alkuvaiheessa 4-6 kk välein ja myöhemmin esimerkiksi vuosittain.
Akuuteissa pahenemisvaiheissa potilasta ohjataan olemaan ensisijaisesti yhteydessä perusterveydenhuoltoon.
Mikäli ihottuman hoitotasapaino on huono, potilaalla on useita kontakteja perusterveydenhuoltoon tai systeemisen pitkäaikaisen lääkityksen kanssa on ongelmia, kannattaa potilas ohjata olemaan suunniteltujen erikoissairaanhoidon seurantakäyntienkin välillä yhteydessä hoitavaan erikoissairaanhoidon yksikköön.
Lisätietoja:
Atooppisen ekseeman hoitoalgoritmi (Atooppinen ekseema, Käypä hoito)
Ammattilaisen näkymä – Potilasohjeet
Täältä löydät useimpien atooppisen ihottuman hoidossa käytettävien lääkkeiden potilasohjeet, sekä muita ohjeita.
Allergiatestiin (prick) tulevalle
Allergy test instructions (skin prick)
Atooppinen ihottuma, maitorupi, taiveihottuma potilasohje
Atopic dermatitis, infantile eczema, flexural eczema, patient instructions
Atopiskt eksem, mjölkskorv, böjveckseksem, patient-anvisning
Atsatiopriini
Azatioprin patientanvisning
Azathioprine, patient instructions
Dupilumabi potilasohje
Dupilumab patient instructions
Dupilumab patientanvisning
Epikutaanitesti eli lapputesti
Epicutaneous test (patch test)
Epikutantest dvs. lapptest
Käsi-ihottuma potilasohje
Hand eczema patient instructions
Handeksem patientanvisning
Metotreksaatti
Methotrexate patient instructions
Metotrexat patientanvisning
Peittohoito
Prick-testi
Siklosporiini
Ciclosporin patient instructions
Ciklosporin patientanvisning
UVB-hoito
UVB light therapy patient instructions
UVB-ljusbehandling
Voidesukka
Ammattilaisen näkymä – Hoito erikoissairaanhoidossa
Sisällys
- Hoidon tavoitteet
- Paikallishoito
- UV-valohoidot
- Systeemiset pitkäaikaiset lääkehoidot
- Perinteiset immunosuppressiiviset lääkkeet
- Biologiset lääkkeet
- JAK- estäjät
- Muu systeeminen lääkitys
Hoidon tavoitteet
Atooppinen ihottuma on krooninen sairaus. Hoidon tavoitteena on oireiden minimointi sekä pahenemisvaiheiden määrän väheneminen ja vaikeusasteen lieventyminen. Ihottuman hoidossa pyritään oireiden pitkäkestoiseen hallintaan. Ennakoimattomat pahenemisvaiheet ovat osa atooppiselle ihottumalle tyypillistä aaltoilua, ja potilaan tulisi tietää miten toimia eri ihottumavaiheissa. Erikoissairaanhoidossa voidaan käyttää erilaisia mittareita hoitovasteen seurantaan.
Mittari ja kyselyt (Hoitopolku)
Paikallishoito
Ihottuman asianmukainen paikallishoito on keskeistä myös erikoissairaanhoidon potilailla. Paikallishoidon periaatteet ovat samat eri terveydenhuollon tasoilla. Paikallishoito riittää ainoaksi hoidoksi lievässä ihottumassa. Paikallishoitoa tarvitaan yleensä myös UV-valohoidon ja systeemisen lääkityksen rinnalla. Perusvoiteilla hoidetaan ihon kuivuutta, mutta ekseeman inflammaation rauhoittamiseen tarvitaan lääkevoiteita. Potilaan motivoituminen säännölliseen omahoitoon on keskeistä hoitotavoitteiden saavuttamiseksi.
UV-valohoidot
UV-valohoitoa voidaan käyttää aikuisen keskivaikeassa ja vaikeassa atooppisessa ihottumassa, jos paikallishoitojen vaste on riittämätön. Nykyään käytetään pääasiassa kapeakaista-UVB-hoitoa. SUP-valohoito on väistyvä hoitomuoto. UVB-valohoitolaitteita on sairaaloiden ihotautiyksiköissä sekä isommissa kaupungeissa myös yksityispuolella. Valohoitoa annetaan 2-3 kertaa viikossa 15-20 kerran hoitojaksoina. Hoidon aikana ei pitäisi tulla pidempiä katkoja. Suositeltu yläraja on kaksi vuosittaista hoitojaksoa.
Valohoidon aikana voi käyttää normaalisti kortisonivoiteita ja perusvoiteita. Kalsineuriinin estäjät tulee tauottaa valohoitojen ajaksi. Valohoidossa käyvillä potilailla tulee välttää valolle herkistävien lääkkeiden, kuten tetrasykliinien ja diureettien, käyttöä mahdollisuuksien mukaan. Jos potilas käyttää näitä lääkkeitä, voidaan valohoito toteuttaa varovaisella kaavalla.
Sairaaloiden ihotautiyksiköissä potilas maksaa valohoitokäynneistä sarjahoitomaksun. Yksityispuolelle tarvitaan lääkärin sv3-lähete, jolla hoidosta saa kela-korvauksen. Yleislääkäri voi kirjoittaa lähetteen yksityispuolelle, mikäli potilas on käynyt aiemmin valohoidoissa.
UV-hoidot (Atooppinen ekseema, Käypä hoito)
Systeemiset pitkäaikaiset lääkehoidot
Mikäli ekseema on vaikea riittävästä paikallishoidosta ja mahdollisesta valohoidosta huolimatta, harkitaan systeemisen pitkäaikaisen lääkehoidon aloitusta. Lääkityksen aloittaa ihotautien erikoislääkäri. Systeemistä pitkäaikaista lääkitystä saavia potilaita seurataan erikoissairaanhoidossa. Paikallishoitoa jatketaan yleensä systeemisen lääkityksen rinnalla.
Atooppisessa ekseemassa sisäisinä pitkäaikaisina lääkkeinä käytetään:
- perinteisiä immunosuppresiivisia lääkkeitä
- biologisia lääkkeitä
- JAK- estäjiä
Systeeminen pitkäaikainen lääkehoito (Atooppinen ekseema, Käypä hoito)
Perinteiset immunosuppressiiviset lääkkeet
Atooppisen ihottuman hoidossa jo pidempään käytössä olleita systeemisiä lääkkeitä ovat siklosporiini, metotreksaatti ja atsatiopriini. Ne ovat kaikki immunosuppressiivisia.
Lääkitys tauotetaan tarvittaessa kuumeisissa tai antibioottihoitoa vaativissa infektioissa. Lääkkeen voi aloittaa uudelleen, kun infektio on rauhoittunut. Lääkitys tauotetaan tarvittaessa ennen leikkauksia tai isoja hammastoimenpiteitä.
Immunosuppressiivisen lääkkeen aloitus
Ennen immunosuppresiivisten lääkkeiden aloitusta poissuljetaan krooniset infektiot. Hammaslääkärikäynti on yleensä tarpeen ennen lääkitysten aloitusta piilevien infektiofokusten poissulkemiseksi. Syvät hammasinfektiot tulee hoitaa ennen hoidon aloittamista. Suun ja hampaiden hyvästä terveydestä on huolehdittava koko lääkityksen ajan. Ennen hoidon aloitusta selvitetään ja tarvittaessa täydennetään rokotusohjelman mukainen rokotussuoja. Sen lisäksi:
- Kausi-influenssarokotetta ja koronarokotetta suositellaan kaikille.
- Pneumokokkirokotetta suositellaan > 65-vuotiaille ja lääkärin harkinnan mukaan muillekin.
- JAK-estäjiä aloitettaessa harkitaan vyöruusurokotetta, erityisesti > 50-vuotiailla.
Reumapotilaiden rokotukset (Reumatalo, Terveyskylä)
- Siklosporiini on ainoa perinteinen immunosuppressantti, jolla on virallinen käyttöaihe atooppiseen ihottumaan.
- Lääkeannos on 2,5-5 mg/kg/vrk jaettuna kahteen annokseen p.o.
- Hoitovaste tulee 2-4 viikossa.
- Atooppisen ekseeman hoidossa pyritään välttämään yli 1-2 vuotta kestävää siklosporiinihoitoa siihen liittyvien haittavaikutusten, erityisesti munuaistoksisuuden vuoksi.
- Siklosporiinia ei tule yhdistää UV-valohoitoihin fotokarsinogeneesiriskin vuoksi.
Haittavaikutukset
-
- Siklosporiini voi heikentää munuaisten toimintaa. Kreatiniinia tulee seurata hoidon aikana.
- Jos eGFR:n lasku on useammassa kuin yhdessä perättäisessä määrityksessä yli 25 % matalampi kuin lähtöarvo, tulee siklosporiinin annosta pienentää 25-50 %.
- Jos eGFR on laskenut lähtöarvosta yli 35 %, on harkittava annoksen voimakkaampaa pienentämistä.
- Näitä suosituksia on noudatettava, vaikka potilaan arvot olisivat edelleen laboratorioarvojen viiterajoissa.
- Jos annoksen pienentäminen ei paranna eGFR-arvoa 1 kk kuluessa, tulee siklosporiini lopettaa.
- Siklosporiinihoito voi nostaa verenpainetta ja säännöllinen RR-seuranta on tarpeen.
- Muita tyypillisiä haittavaikutuksia ovat päänsärky, ienhyperplasia, karvoituksen lisääntyminen, lihaskrampit ja vapina.
Raskaus ja imetys
-
- Siklosporiinia voidaan harkitusti ja tarkkaan seuraten käyttää vaikeassa atooppisessa ekseemassa raskauden ja imetyksen aikana. Harkittaessa käyttöä raskauden tai imetyksen aikana on hyvä konsultoida hoitavaa ihotautilääkäriä.
- Reumalääkkeet raskauden ja imetyksen aikana (Reumatalo, Terveyskylä)
- Hoito raskauden ja imetyksen aikana (Atooppinen ekseema, Käypä hoito)
Turvakokeet
-
- TVK, ALAT, AFOS, K, Krea, U-kemseula (+U-bakt.vilj) + uraatti tarv (mikäli kihtioiretta), sekä verenpaineen mittaus 2 viikon välein 2 kk:n ajan, sekä 3 kk kohdalla. Lisäksi 2 kk ja 3 kk kohdalla myös kol ja triglyt. 3 kk kohdalla Mg, jos esiintynyt lihaskramppeja.
Lisätietoja:
- Metotreksaattia käytetään yleisesti vaikean atooppisen ekseeman hoidossa ja se sopii pitkäaikaishoitoon.
- Lääkeannos on 10-25 mg kerran viikossa.
- Lääke annostellaan joko p.o. tai s.c. Subkutaaninen annostelu lisää lääkkeen hyötyosuutta ja saattaa vähentää gi-kanavan haittavaikutuksia.
- Foolihappo 5 mg kerta-annos tulee ottaa 4-24 t metotreksaattiannoksen jälkeen.
- Potilasohjaukseen on kiinnitettävä erityistä huomiota poikkeuksellisen annostelun (kerran viikossa) vuoksi.
- Hoitovaste tulee hitaasti, 3-4 kk kuluttua.
Haittavaikutukset
-
- GI- kanavan oireet, kuten pahoinvointi ja ripuli
- Verenkuvamuutokset (erityisesti sytopeniat)
- Maksan toksiset soluvauriot ja maksafibroosi
- Interstitiaalinen keuhkoreaktio
Raskaus ja imetys
-
- Metotreksaatti on teratogeeninen. Fertiili-ikäisten naisten tulee käyttää luotettavaa raskaudenehkäisyä koko hoidon ajan sekä 3 kk hoidon loppumisen jälkeen.
- Reumalääkkeet raskauden ja imetyksen aikana (Reumatalo, Terveyskylä)
- Hoito raskauden ja imetyksen aikana (Atooppinen ekseema, Käypä hoito)
Turvakokeet
-
- TVK, ALAT, krea 3 vkoa, 6 vkoa ja 12 vkoa lääkityksen aloituksesta. Tämän jälkeen 3-6 kk välein
Lisätietoja:
- Atsatiopriinia käytetään nykyään harvemmin atooppisen ihottuman hoidossa.
- Lääkeannos on 1-2 mg/kg/vrk jaettuna kahteen annokseen p.o.
- Sopii pitkäaikaishoitoon.
- Hoitovaste tulee hitaasti, 2-3 kk kuluttua.
- Tiopuriinimetyylitransferaasi (TPMT)- geenin mutaatiot tulee määrittää ennen hoidon aloitusta.
Haittavaikutukset
-
- Maha-suolikanavan haitat
- Verenkuvamuutokset (sytopeniat)
- Maksavauriot
Raskaus ja imetys
-
- Atsatiopriinia voidaan harkitusti ja tarkkaan seuraten käyttää vaikeassa atooppisessa ekseemassa raskauden ja imetyksen aikana. Harkittaessa käyttöä raskauden tai imetyksen aikana on hyvä konsultoida hoitavaa ihotautilääkäriä.
- Reumalääkkeet raskauden ja imetyksen aikana (Reumatalo, Terveyskylä)
- Hoito raskauden ja imetyksen aikana (Atooppinen ekseema, Käypä hoito)
Turvakokeet
-
- TVK, ALAT, krea 2 viikon välein 2 kk:n ajan hoidon aloituksesta ja annosnostojen yhteydessä, jonka jälkeen 3 kk välein.
Lisätietoja:
- Dupilumabi on ainoa tällä hetkellä käytössä oleva vaikean atooppisen ihottuman biologinen lääke Suomessa.
- Dupilumabi on IL-4 -reseptorisalpaaja, joka estää IL-4 ja IL-13 sytokiinien vaikutusta.
- Dupilumabi ei ole immunosuppressiivinen lääke eikä lisää yleistä infektioriskiä. Dupilumabia ei tarvitse tauottaa ennen rokotuksia tai leikkauksia eikä infektioiden yhteydessä.
- Hoitovaste alkaa muutamassa viikossa ja on kunnolla arvioitavissa 4 kk hoidon jälkeen.
- Aloitusannos 600 mg s.c., jonka jälkeen annos on 300 mg 2 viikon välein s.c.
- Itsepistettävä lääke.
- Sopii pitkäaikaishoitoon.
- Dupilumabilla on käyttöaihe ja rajoitettu peruskorvattavuus vaikean atooppisen ekseeman lisäksi myös vaikeaan tyypin 2 astmaan ja vaikeaan krooniseen polypoottiseen rinosinuiittiin. Lisäksi dupilumabilla on käyttöaihe (mutta ei peruskorvattavuutta) eosinofiiliseen esofagiittiin ja prurigo nodularikseen eli kutinakyhmytautiin (tilanne toukokuussa 2023).
Haittavaikutukset
Yleisin hoidon haittavaikutus on konjunktiviitti. Konjunktiviitin patogeneesi on tuntematon ja se on yleensä vaikeusasteeltaan lievä.
-
- Ensilinjan hoitona ovat kostutustipat ja -geelit ja tarvittaessa lisänä antihistamiini- tai syöttösolun vakauttajatipat aamuin illoin
- Vaikeisiin oireisiin voidaan tarvittaessa käyttää maksimissaan 2 viikon kortisonitippahoitoa
- Mikäli potilaalla on hälyttäviä silmäoireita, kuten valonarkuutta, särkyä tai näköhäiriöitä, suositellaan silmälääkärin konsultaatiota.
- Mikäli potilaalla on hoidon aikana toistuvia, hankalia silmäoireita, kannattaa potilas ohjata olemaan yhteydessä hoitavaan ihotautiyksikköön.
Raskaus ja imetys
-
- Dupilumabin käyttöä ei suositella raskauden tai imetyksen aikana vähäisen tutkimustiedon vuoksi.
- Hoito raskauden ja imetyksen aikana (Atooppinen ekseema, Käypä hoito)
Turvakokeet
-
- Ei tarvita.
Rajoitetun peruskorvattavuuden edellytykset
-
- B-lausunto laaditaan erikoissairaanhoidon ihotauteja tai lastentauteja hoitavasta yksiköstä tai näiden alojen erikoislääkärin toimesta.
- Peruskorvattavuus myönnetään vaikean atooppisen ihottuman hoitoon aikuisilla, kun tavanomaisella systeemisellä hoidolla ei ole saatu riittävää vastetta, se on vasta-aiheinen tai se ei sovi.
- Korvausoikeus myönnetään ensimmäisellä kerralla enintään viideksi vuodeksi. Ks. Dupilumabi (Rajoitetusti peruskorvattavat lääkkeet, Kela)
Lisätietoja:
- Atooppisen ihottuman hoidossa on käytössä kolme eri JAK-estäjää: abrositinibi, barisitinibi ja upadasitinibi.
- Käytetyt lääkeannokset ovat: abrositinibi 100-200 mg kerran päivässä p.o., barisitinibi 2-4 mg kerran päivässä p.o., upadasitinibi 15-30 mg kerran päivässä p.o.
- JAK-estäjien teho ja haittavaikutukset saattavat erota toisistaan.
- Hoitovaste ihon kutinaan tulee nopeasti, tyypillisesti päivissä. Vaste ihottumaan tulee tyypillisesti 1-2 viikossa.
- Sopivat pitkäaikaishoitoon.
- Hoidon aloituksessa huomioitava lääkeviranomaisen suositukset (ks. alla).
- JAK-estäjillä voi olla käyttöaiheita myös muissa sairauksissa.
Haittavaikutukset
-
- JAK-estäjät ovat immunosuppressiivisia lääkkeitä ja niiden aloitusta koskevat samat hoitolinjat kuin perinteisiä immunosuppressantteja.
- JAK-estäjähoitoon näyttäisi liittyvän lisääntynyt vyöruusun aktivoitumisriski. Vyöruusurokotetta tulee harkita ainakin yli 50-vuotiailla potilailla.
- JAK-estäjät voivat lisätä myös muiden herpesvirusinfektioiden riskiä.
- Saattavat lisätä riskiä raajojen syviin laskimotukoksiin ja keuhkoembolioihin.
- Jos potilaalla on laskimotukokseen viittaavia oireita, tulee hoito tauottaa.
- Osalle potilaista tulee hoidon aikana aknenkaltaista ihottumaa. Tätä voidaan hoitaa kuten tavanomaista aknea.
- Erityisesti abrositinibin aloitusvaiheeseen voi liittyä yleensä ohimenevää pahoinvointia, joka voi helpottaa ottamalla lääke aterian yhteydessä.
- Verenkuvamuutokset
- Rasva-arvojen (LDL ja HDL) nousu
- CK- arvon nousu, joka on yleensä kliinisesti merkityksetöntä
- Maksa-arvojen nousu
Lääkeviranomaisen suositukset
-
- 15.3.2023 julkaistiin lääketurvatiedote, jossa on päivitetyt suositukset syövän, merkittävien sydän- ja verisuonitapahtumien, vakavien infektioiden ja laskimotromboembolian riskin sekä kuolleisuuden minimoimiseksi JAK-estäjien käytön yhteydessä.
- JAK-estäjähoitoon on havaittu liittyvän syövän, merkittävien sydän- ja verisuonitapahtumien, vakavien infektioiden, laskimotromboembolian ja kuolleisuuden suurentunut ilmaantuvuus TNF-alfan estäjiin verrattuna nivelreumapotilailla, joilla on tiettyjä riskitekijöitä.
- Näitä riskejä pidetään luokkavaikutuksina ja olennaisina kaikissa JAK-estäjien hyväksytyissä tulehdus- ja ihosairauksien käyttöaiheissa.
- JAK-estäjiä tulee käyttää seuraaville potilasryhmille vain, jos muita soveltuvia hoitovaihtoehtoja ei ole käytettävissä:
- 65-vuotiaille ja sitä vanhemmille
- nykyisin tupakoiville tai aiemmin pitkään tupakoineille
- potilaille, joilla on muita sydän- ja verisuonitapahtumiin tai syöpään liittyviä riskitekijöitä.
- JAK-estäjien käytössä potilaille, joilla on muita kuin edellä mainittuja laskimotromboembolian riskitekijöitä, on noudatettava varovaisuutta.
- Kaikille potilaille suositellaan ihon säännöllistä tutkimista.
Raskaus ja imetys
-
- JAK-estäjiä ei tule käyttää raskauden tai imetyksen aikana. Fertiili-ikäisten naisten tulee käyttää luotettavaa raskaudenehkäisyä koko hoidon ajan sekä 4 viikkoa hoidon loppumisen jälkeen.
- Hoito raskauden ja imetyksen aikana (Atooppinen ekseema, Käypä hoito)
Turvakokeet
-
- TVK ja ALAT 3 vkoa ja 6 vkoa lääkityksen aloituksesta ja TVK, ALAT, lipidit 12 viikkoa hoidon aloituksesta. Tämän jälkeen TVK ja ALAT 3-6 kk välein.
Rajoitetun peruskorvattavuuden edellytykset
-
- B-lääkärinlausunto laaditaan erikoissairaanhoidon ihotauteja hoitavasta yksiköstä tai alan erikoislääkärin toimesta.
- Korvausoikeus myönnetään ensimmäisellä kerralla enintään viideksi vuodeksi.
- Abrositinibi: Peruskorvausoikeus myönnetään aikuisille vaikean atooppisen ihottuman hoitoon, kun paikallishoidoilla ei ole saatu riittävää vastetta.
- Barisitinibi: Peruskorvausoikeus myönnetään aikuisille vaikean atooppisen ihottuman hoitoon, kun tavanomaisella systeemisellä hoidolla ei ole saatu riittävää vastetta, se on vasta-aiheinen tai se ei sovi. Lisäksi barisitinibi on peruskorvattava vähintään 2-vuotiailla lapsilla, kun tavanomaisella hoidolla ei ole saatu riittävää vastetta.
- Upadasitinibi: Peruskorvausoikeus voidaan myöntää vaikeaa atooppista ihottumaa sairastaville aikuisille, kun paikallishoidolla ei ole saatu riittävää vastetta. Upadasitinibi on peruskorvattava myös 12 vuotta täyttäneillä nuorilla, kun tavanomaisella hoidolla ei ole saatu riittävää vastetta. Lisäksi upadasitinibi on erityiskorvattava yleisessä erytrodermiassa.
Lisätietoja:
- Sisäiseen kortisonilääkitykseen liittyvien systeemihaittojen vuoksi niiden käyttöä atooppisessa ihottumassa ei suositella.
- Vaikeassa atooppisen ihottuman pahenemisvaiheessa voidaan joskus joutua käyttämään sisäisiä kortikosteroidikuureja.
- Kuurin pituus on tyypillisesti 7-10 vrk ja se toteutetaan laskevin annoksin.
- Atooppinen ihottuma lehahtaa usein uudelleen hankalaksi p.o. kortikosteroidikuurin loputtua, joten samanaikainen riittävän paikallishoidon aloittaminen on oleellisen tärkeää pitkäaikaisen hoitotuloksen saavuttamiseksi.
- Toistuvien sisäisten kortikosteroidikuurien tarve on merkki atooppisen ihottuman riittämättömästä pitkäkestoisesta hoitotasapainosta ja tarvittaessa potilas tulee lähettää ihotautilääkärille pitkäaikaisen systeemisen lääkityksen aloituksen harkintaan.
Sisäiset kortikosteroidit (Atooppinen ekseema, Käypä hoito)
- Yleensä atooppisen ekseeman pahenemisvaiheessa ei tarvita sisäisiä antibiootteja vaan lehahdus rauhoittuu paikallista anti-inflammatorista lääkevoidehoitoa (kortisonivoiteet ja kalsineuriinin estäjät) tehostamalla.
- Antibiootteja tarvitaan vain sekundaarisesti infektoituneen atooppisen ihottuman hoidossa.
- Ensisijaisia antibiootteja ovat flukloksasilliini tai ensimmäisen polven kefalosporiini.
- Tavanomaista paikallishoitoa jatketaan infektoituneessa atooppisessa ihottumassa antibioottihoidon rinnalla.
Sisäiset antibiootit (Atooppinen ekseema, Käypä hoito)
- Väsyttämättömistä antihistamiineista ei yleensä ole merkittävää apua ihon kutinaan, koska histamiinin merkitys atooppisen ihon kutinassa on vähäinen.
- Ihottuman tehokas hoito lievittää parhaiten kutinaa.
- Väsyttäviä antihistamiineja ei tulisi käyttää atooppisen ihottuman kutinassa, koska niiden vaikutus kutinaan pohjautuu niiden sedatiiviseen vaikutukseen.
Ammattilaisen näkymä – Diagnostiikka
Aikuisen atooppisen ihottuman diagnoosi
Atooppisen ihottuman, eli ekseeman, diagnoosi on kliininen. Diagnoosiin yleensä riittää, että potilaalla on seuraavat löydökset:
- Kutiava ja krooninen tai jatkuvasti toistuva ihottuma tyypillisillä ihoalueilla.
- Ihottuma on kliinisesti ekseema (ihottumassa punoitusta, inflammaatiota, kutiavia papuloita, raapimajälkiä, rikkoumia tai jäkälöitymistä).
Atooppinen ihottuma on aina kutiseva. Kutinan lisäksi atooppisen ihottuman diagnoosia tukee, jos potilaalla on:
- Ihottumaa tyypillisellä ihoalueella tutkimushetkellä
- Ihottumaa tyypillisellä ihoalueella aiemmin
- Ihottuma alkanut ennen toista ikävuotta
- Kuiva iho tai allerginen nuha tai astma
Aikuisella allergiaselvittelyt eivät ole tarpeen oireiden ollessa tyypilliset.
Atooppisen ihottuman erotusdiagnooseja ovat aikuisilla:
- Muut ekseemat (seborrooinen ekseema, nummulaarinen ekseema, infektioekseema, asteatoottinen ekseema)
- Psoriaasi
- Syyhy
- Ihokeliakia
- Immuunipuutostilat
- Parapsoriaasi
- Iholymfooma
- Märkärupi ja erysipelas, jos ihottuma erittävä, kuumottava ja/tai kivulias
Jos atooppisen ihottuman paikallishoito ei enää tehoa, kyseessä voi olla kosketusallergian kehittyminen paikallishoitojen aineosille. Erityisesti käsiekseeman osalta tulee huomioida allergisen ja ärsytyskosketusekseeman mahdollisuus.
Mikäli kliininen kuva on epätyypillinen tai ihottuma vastaa huonosti paikallishoitoon, voi iholta ottaa koepalan (esim. 4 mm stanssibiopsian) ekseema- diagnoosin varmistamiseksi.
Atooppisen ihottuman vaikeusasteen luokittelu
Käypä hoito -suosituksen mukaan atooppinen ihottuma voidaan luokitella lievään, keskivaikeaan ja vaikeaan atooppiseen ihottumaan.
- Lievä: potilaalla on kuivia ihoalueita, satunnaisesti kutinaa ja pienillä ihoalueilla punoitusta.
- Keskivaikea: potilaalla on kuivia ihoalueita, toistuvaa kutinaa ja punoitusta ja mahdollisesti myös ihon rikkoutumista ja paksuuntumista.
- Vaikea: iho on kuiva, kutina jatkuvaa ja punoitus laaja-alaista. Lisäksi esiintyy ihorikkoumia, ihon huomattavaa paksuuntumista, verenvuotoa, vetistystä, karstoittumista ja pigmentaatiohäiriöitä.
Atooppisen ekseeman vaikeusastetta ja ihon kutinaa voidaan arvioida ja seurata eri mittareiden ja kyselyiden avulla, kts. Mittarit ja kyselyt (Hoitopolku).
Atooppista ihottumaa pahentavat tekijät
Atooppista ihottumaa sairastavan potilaan iho on herkkä ärtymään ja kutina lisääntyy erilaisten mekaanisten, fysikaalisten ja kemiallisten tekijöiden vaikutuksesta. Mm. hikoilu, psyykkiset tekijät, kuiva sisäilma, talviaika, karheat vaatteet, liian kevyet tai rasvaiset voiteet sekä muut iholle laitettavat kosmetiikka- tai hygieniatuotteet voivat pahentaa ihottumaa. Muita pahentavia tekijöitä voivat olla ihon bakteeri- ja virusinfektiot tai yleisinfektiot. Pahentavia tekijöitä tulee välttää ja infektiot tulee hoitaa. Lisäksi tulee varmistaa, että kyseessä on oikea diagnoosi ja paikallishoidot ovat toteutuneet ohjeiden mukaisesti.
Perusterveydenhuollon vastaanottokäynnit saattavat olla lyhyitä. Potilas voidaan ohjata hakemaan lisätietoa esim. seuraavista lähteistä:
Potilasohjeet
Täältä löydät useimpien atooppisen ihottuman hoidossa käytettävien lääkkeiden potilasohjeet, sekä muita ohjeita. Mikäli sinulla on lisäkysymyksiä lääkitykseesi tai hoitoosi liittyen, ole yhteydessä hoitavaan lääkäriisi.
Allergiatestiin (prick) tulevalle
Allergy test instructions (skin prick)
Atooppinen ihottuma, maitorupi, taiveihottuma potilasohje
Atopic dermatitis, infantile eczema, flexural eczema, patient instructions
Atopiskt eksem, mjölkskorv, böjveckseksem, patient-anvisning
Atsatiopriini
Azatioprin patientanvisning
Azathioprine, patient instructions
Dupilumabi potilasohje
Dupilumab patient instructions
Dupilumab patientanvisning
Epikutaanitesti eli lapputesti
Epicutaneous test (patch test)
Epikutantest dvs. lapptest
Käsi-ihottuma potilasohje
Hand eczema patient instructions
Handeksem patientanvisning
Metotreksaatti
Methotrexate patient instructions
Metotrexat patientanvisning
Prick-testi
Peittohoito
Siklosporiini
Ciclosporin patient instructions
Ciklosporin patientanvisning
UVB-hoito
UVB light therapy patient instructions
UVB-ljusbehandling
Voidesukka
Mittarit ja kyselyt
Atooppisen ekseeman vaikeusastetta ja ihon kutinaa voidaan arvioida ja seurata eri mittareiden ja kyselyiden avulla.
- Ihottuman vaikeusastetta kuvaavaa EASI (Eczema Area and Severity Index) -mittaria käytetään etenkin erikoissairaanhoidossa vaikean atooppisen ekseeman seurannassa ja esim. systeemilääkityksen hoitovasteen arvioinnissa.
- Potilaiden täytettäviksi tarkoitettuja kyselyjä ovat esimerkiksi:
- POEM (Patient Oriented Eczema Measure) mittaa ihottuman vaikeusastetta
- ADCT (Atopic Dermatitis Control Tool) mittaa ihottuman hallintaa
- DLQI (Dermatology Life Quality Index) mittaa ihottuman vaikutusta elämänlaatuun
- Kutina NRS (Numeric Rating Scale) -mittarilla potilas arvioi maksimaalisen kutinan viimeisen vuorokauden aikana asteikolla 0-10.
ADCT on lyhyt kysely atooppisen ihottuman hallinnasta, joka käsittää kuusi kysymystä ihottuman oireista, kutinasta, vaikutuksesta elämään ja nukkumiseen viimeisen viikon aikana. Kysely sopii hyvin potilaille omaseurantaan ja myös perusterveydenhuoltoon ihottuman hallinnan ja hoitotasapainon arviointiin.
Lisätietoja atooppisen ekseeman mittareista ja kyselyistä, sekä linkki kaikkiin lomakkeisiin löytyy Atooppisen ekseeman Käypä hoito-suosituksesta.
Suorat linkit mittareihin ja kyselyihin:
Sosiaaliturva ja kuntoutus
Sosiaaliturva ja kuntoutus
Lääkekorvattavuus (Kela)
Lääkärin määräämiin lääkkeisiin, perusvoiteisiin ja kliinisiin ravintovalmisteisiin voi hakea korvausta Kelalta. Suurin osa lääkkeistä on peruskorvattavia ilman rajoituksia. Osa atooppisen ihottuman hoidossa käytettävistä lääkkeistä on kuitenkin rajoitetusti peruskorvattavia, jolloin peruskorvattavuuden myöntämiselle on lääkekohtaiset perusteet ja peruskorvattavuuden hakemiseen tarvitaan B- lääkärinlausunto. Yleensä korvauksen saa jo apteekissa esittämällä Kela-kortin. Vuotuisen omavastuurajan ylittävistä lääkekuluista voi hakea Kelalta lisäkorvausta.
Vammaistuki (Kela)
Kelalta voi hakea vammais- ja hoitotukea, joiden tarkoituksena on tukea pitkäaikaissairaan tai vammaisen henkilön itsenäistä selviytymistä arjessa ja parantaa elämänlaatua. Vammaisetuuksilla voidaan tukea työntekoa tai opiskelua, toimintakyvyn ylläpitämistä, kotona asumista, kuntoutusta ja hoitoa.
Tukea myönnettäessä otetaan huomioon muun muassa toimintakyvyn heikentyminen ja siitä syntyneet erityiskustannukset. Vammaistukien hakemiseksi edellytetään vähintään vuoden kestävää ja toimintakykyä alentavaa sairautta. Lääketieteellisen arvion toimintakyvyn tasosta tekee lääkäri.
Vammaispalvelu (hyvinvointialue)
Vammaispalvelun tuet ovat joko subjektiiviseen oikeuteen tai harkintaan ja määrärahoihin perustuvia. Subjektiivisesta oikeudesta tukeen on esimerkkeinä sairauden tai vamman vuoksi tarpeelliset asunnon muutostyöt ja henkilökohtaisen avun saaminen.
Määrärahasidonnaisista tuista esimerkkeinä ovat ylimääräisten vaatekustannusten sekä päivittäisistä toiminnoista suoriutumisessa tarvittavien välineiden, koneiden ja laitteiden korvaaminen. Atooppista ihottumaa sairastaville on myönnetty tukea muun muassa pesukoneen hankintaan.
Toimeentulotuki (Kela, hyvinvointialue)
Mikäli taloudellinen tilanne heikkenee muun muassa sairauden myötä olennaisesti, voi ihotautia sairastava hakea toimeentulotukea. Perustoimeentulotukea haetaan Kelalta, täydentävää ja ehkäisevää tukea kunnan sosiaalitoimesta.
Veronmaksukyvyn alentumisvähennys (Verottaja)
Veronmaksukyvyn alentumisvähennystä voidaan hakea, jos veronmaksukyky on verovelvollisen ja hänen perheensä tulot ja varat huomioon ottaen erityisestä syystä vähentynyt olennaisesti. Erityisiä syitä voivat olla esimerkiksi elatusvelvollisuus, työttömyys ja sairaus.
Kuntoutus
Vaikeasta atooppisesta ihottumasta aiheutuu joskus tarve ammatilliseen tai lääkinnälliseen kuntoutukseen. Ammatillinen kuntoutus voi auttaa sopivan ammattialan valinnassa, työllistymisessä, työelämässä pysymisessä tai sinne palaamisessa sairaudesta huolimatta. Lääkinnällistä kuntoutusta ovat esimerkiksi moniammatillinen yksilökuntoutus sekä kuntoutus- ja sopeutumisvalmennuskurssit.
Lisätietoja eri kuntoutusvaihtoehdoista ja niitä järjestävistä tahoista saat esimerkiksi Kelasta ja oman hyvinvointialueesi sosiaalipalvelujen neuvonnasta.
Helsingin sosiaalineuvonnan puhelin 09 310 44400, ma-pe klo 8.15-16.
Länsi-Uudenmaan sosiaalipalvelujen neuvonta: vaihde 029 151 2000 tai katso paikkakuntakohtaiset yhteystiedot.
Keski-Uudenmaan sosiaalipalvelujen neuvonta:
- Ikäihmisille, 019 226 0403, ma-to klo 8-15 ja pe 8-13
- Työikäisille, 019 226 0402, ma-pe 8-12
Itä-Uudenmaan sosiaalipalvelujen neuvonta: 019 5600 111, virka-aikaan
Vertaistuki
Vertaistoiminta on vapaaehtoista, voimaannuttavaa ja luottamuksellista. Se on sitä, että joku saman kokenut ymmärtää eikä kyseenalaista. Se on rinnalla kulkemista, apua ja vinkkejä arkisiin ongelmiin ja tunne siitä, että sairauden kanssa ei ole yksin.
Vertaistoimija on tavallisen ihmisen tiedoin ja taidoin varustettu vapaaehtoinen, jolla on omakohtaista kokemusta sairaudesta. Vertaistoimijat ovat arjen asiantuntijoita – eivät terveydenhuollon.
Vertaistoimintaa on monenlaista. Allergia-, iho- ja astmaliiton jäsenyhdistykset järjestävät eri puolilla Suomea paikallisia vertaistapaamisia, tapaamisia verkossa ja sosiaalisessa mediassa sekä erilaisia toimintaryhmiä, joiden kaikkien ytimenä on mahdollisuus kohdata toisia saman kokeneita. Ottamalla yhteyttä oman alueesi yhdistykseen voit myös itse järjestää vertaistapaamisen. Yhdistyksesi tukee sinua sen toteuttamisessa.
Atoopikoille on suunnattu kolme suljettua Facebook-ryhmää, joissa jakaa kokemuksia muiden atopiaa sairastavien tai läheisten kanssa.
Sidekick
- Sidekick-hyvinvointiohjelma auttaa atooppisen ihottuman kanssa eläviä ottamaan askelia kohti parempaa oloa.
- Älypuhelimeen ladattavassa maksuttomassa sovelluksessa muun muassa kohennetaan hyvinvointia hauskoja ja mukaansatempaavia tehtäviä tehden, seurataan terveyttä ja hyödynnetään inspiroivia kuntoilu- ja mindfulness-työkaluja.
- Ohjelmaan voi tutustua Allergia-, Iho- ja Astmaliiton sivustolla
Ihotautitalo
Pääset tutustumaan Terveyskylän Ihotautitaloon tästä
Allergia-, Iho- ja Astmaliitto
Allergia-, Iho- ja Astmaliitto ry
Allergia-, iho- ja astmaliitto on valtakunnallinen kansanterveys- ja potilasjärjestö, joka yhdessä jäsenyhdistystensä kanssa edistää allergikkojen, ihotautia sairastavien ja astmaatikkojen asemaa. Liitto järjestää kursseja verkossa ja kasvokkain eri kohderyhmille sekä tarjoaa matalankynnyksen neuvontaa sairauksista, niiden hoidosta sekä sosiaaliturvasta. Atopiaa sairastaville on kursseja sekä aikuisille että lapsiperheille. Liiton palvelut ovat avoimia kaikille, myös ei-jäsenille.
Lisätietoa Allergia-, iho- ja astmaliitosta
Allergia-, iho- ja astmaliiton jäsenyhdistykset. Lisätietoa yhdistyksistä saa liiton järjestöasiantuntijoilta: jasenet@allergia.fi
Allergia-, iho- ja astmaneuvonta
Ma 14–18
To 8–12
puh. 044 773 2052
allergianeuvoja@allergia.fi
Tietoa atooppisesta ihottumasta
Mikä on atooppinen ihottuma?
- Atooppisessa ihottumassa ihon pintakerroksen tiivis rakenne on häiriintynyt ja ihon läpäisyeste ei toimi normaalisti.
- Puutteellinen läpäisyeste, perimä ja ympäristö yhdessä aikaansaavat tulehdussolujen aktivoitumisen, josta seuraa ihon kuivuus, kutina ja ihottuma.
- Atooppisen ihottuman kehittymistä ei voi tehokkaasti ehkäistä.
- Suurimmalla osalla potilaista ihottuma on lievää, mutta se voi olla myös hankalaa ja heikentää elämänlaatua merkittävästi.
- Atopia viittaa henkilön taipumukseen muodostaa tavanomaista herkemmin IgE-luokan allergiavasta-aineita elinympäristön ärsykkeitä vastaan. Pelkkä IgE-vasta-aineiden esiintyminen ei kuitenkaan tarkoita allergiaa, vaan allergiassa potilaalla on myös siihen sopivia oireita.
- Aikuisista noin 25–30 prosenttia on joskus elämänsä aikana sairastanut atooppista ihottumaa. Lapsilla atooppista ihottumaa todetaan 10–20 prosentilla.
Atooppisen ihottuman vaikutus elämänlaatuun
- Ihottuman vaikutus elämänlaatuun riippuu usein ihottuman vaikeusasteesta. Vaikea ihottuma voi heikentää elämänlaatua merkittävästi.
- Atooppisen ihottuman oireiden vaikeusaste on yleensä aaltoileva ja voi vaihdella esimerkiksi iän ja vuodenajan mukaan.
- Lapsilla ihottuma yleensä paranee tai lievenee vuosien kuluessa, mutta voi jälleen pahentua nuoruusiässä.
- Atooppiselle ihottumalle tyypillinen kutina voi aiheuttaa unihäiriöitä, mikä voi näkyä koulu- ja työelämässä suoriutumisessa sekä mielialassa ja jaksamisessa.
- Nuoruus- ja aikuisiässä esimerkiksi kasvojen ihottuma voi olla merkittävä kosmeettinen ja sosiaalinen haitta.
- Erityisesti käsien atooppinen ihottuma voi vaikuttaa ammatinvalintaan, työkykyyn sekä arkiaskareiden suorittamiseen. Käsi-ihottuma pahenee herkästi kosteudesta ja kosketuksesta ruoka-aineisiin, saippuoihin, veteen, pölyyn ja likaan.
Lisätietoa atooppisen ihottuman vaikutuksesta elämänlaatuun (Duodecim-lehti)
Atooppisen ihottuman liitännäissairaudet
- Atooppista ihottumaa sairastavilla potilailla on usein myös muita atooppisia sairauksia. Tyypillisimpiä ovat siitepöly- ja eläinpölyallergiat.
- Lehtipuille, kuten koivulle, allergiset potilaat saavat usein lieviä suu- ja nieluoireita joistain raaoista hedelmistä ja kasviksista, kuten omenoista, persikasta, mantelista ja pähkinöistä. Tätä kutsutaan ristiallergiaksi.
- Atooppista ihottumaa sairastavilla on myös muuta väestöä useammin astmaa, erityisesti mikäli atooppinen ihottuma on vaikea.
- Atooppisen ihottuman kutina voi vaikeuttaa nukkumista ja heikentää unen laatua. Krooninen väsymys on muuta väestöä yleisempää.
- Atooppista ihottumaa sairastavilla on lisääntynyt riski sairastua masennukseen tai ahdistuneisuushäiriöihin. Syyt ovat osin epäselviä, mutta unihäiriöt, ja ihottuman aiheuttama psykososiaalinen taakka saattavat selittää yhteyttä.
- Mikäli sinulla on tai epäilet itselläsi olevan näitä liitännäissairauksia, ole yhteydessä lääkäriin tai sairaanhoitajaan, jotta tilanne voidaan selvittää ja aloittaa tarvittava hoito.
Lisätietoa:
Atooppinen ihottuma (Käypä hoito, potilasversio)
Atooppinen ihottuma (Ihotautitalo, Terveyskylä)
Ihottuman tyyppialueet (Atooppinen ekseema, Käypä hoito)
Esiintyvyys ja ennuste (Atooppinen ekseema, Käypä hoito)
Etiologia ja patogeneesi (Atooppinen ekseema, Käypä hoito)
Atooppisen ekseeman liitännäissairaudet (Atooppinen ekseema, Käypä hoito)
Ehkäisy (Atooppinen ekseema, Käypä hoito)
Elämänlaatu ja psyykkiset tekijät (Atooppinen ekseema, Käypä hoito)
Seuranta erikoissairaanhoidossa
Suurelle osalle atooppisen ihottuman vuoksi ihotautilääkärin vastaanotolla käyneistä potilaista riittää kertakäynti erikoissairaanhoidossa ja jatkohoito voi toteutua omahoitona. Tuolloin saat tarvittaessa apua atooppisen ihottumasi hoidossa perusterveydenhuollosta.
Erikoissairaanhoidossa seurataan vaikeaa atooppista ihottumaa sairastavia potilaita, joilla on sisäinen pitkäaikainen lääkehoito tai joille suunnitellaan sen aloitusta.
Seurantakäynnit erikoissairaanhoidossa tapahtuvat alkuvaiheessa 4-6 kk välein ja myöhemmin esimerkiksi vuosittain.
Mikäli ihottumasi pahenee äkisti erikoissairaanhoidon käyntien välissä, ole ensisijaisesti yhteydessä omaan perusterveydenhuollon yksikköösi.
Mikäli joudut olemaan ihottumasi vuoksi yhteydessä perusterveydenhuoltoon useita kertoja suunniteltujen erikoissairaanhoidon käyntien välissä, voi se olla merkki siitä, ettei ihottuma ole nykyisellä hoidolla riittävän hyvässä hallinnassa. Ole tuolloin yhteydessä sinua hoitavaan erikoissairaanhoidon yksikköön.
Ole yhteydessä erikoissairaanhoidon hoitavaan yksikköön, jos sinulle ilmaantuu lääkityksen aikana uusia oireita, jotka saattaisivat olla lääkkeen haittavaikutuksia.
Sisäiset lääkehoidot
Mikäli ihottuma on vaikea asianmukaisesti toteutetusta paikallishoidosta ja mahdollisesta valohoidosta huolimatta, voi ihotautilääkäri harkita sisäisen pitkäkestoinen lääkehoidon aloitusta. Atooppisessa ihottumassa sisäisinä pitkäkestoisina lääkkeinä käytetään perinteisiä immuunivastetta heikentäviä (immunosuppressiivisia) lääkkeitä, biologisia lääkkeitä ja JAK-estäjiä.
Lääkkeen valintaan vaikuttavat monet potilaskohtaiset tekijät, kuten ikä, muut sairaudet ja lääkkeet, atooppisen ihottuman erityispiirteet, raskaussuunnitelmat ja tupakointi. Lääkkeissä on myös eroja annostelun, kustannusten, tehon ja haittavaikutusten suhteen. Myös lääkkeiden peruskorvattavuuden kriteerit vaikuttavat usein lääkehoidon käytännön toteuttamiseen.
Osa sisäisistä lääkkeistä vaatii aloituskokeita, kuten röntgenkuvia ja verikokeita, sekä verikoeseurantaa hoidon aikana (lääketurvakokeet). Yleensä turvakoeseuranta on tiheämpää hoidon alkuvaiheessa ja sitä voidaan myöhemmin harventaa. On hyvin tärkeää, että käyt lääketurvakokeissa suunnitellusti, jotta lääkkeen mahdolliset haittavaikutukset voidaan havaita ajoissa. Hoitosuunnitelman mukainen lääketurvakokeissa käyminen on edellytys lääkehoidon jatkamiselle. Jos et pääse käymään lääketurvakokeissa suunnitellusti, ole yhteydessä hoitavaan erikoissairaanhoidon yksikköösi. Suun ja hampaiden hyvästä terveydestä on myös syytä huolehtia sisäisen lääkityksen aikana.
Sisäistä lääkitystä aloitettaessa sinun on syytä jatkaa paikallista lääkehoitoa lääkevoitein. Kaikkia lääkevoiteita voidaan käyttää yhdessä sisäisten lääkkeiden kanssa. Myöhemmin, mikäli sisäisellä lääkehoidolla on hyvä vaste, voidaan lääkevoidehoitoa mahdollisesti keventää. Sisäisten lääkkeiden hoitovaste on kuitenkin yksilöllinen eikä sitä pystytä etukäteen luotettavasti ennustamaan. Mikäli hoitovaste jää seurannassa epätyydyttäväksi, voidaan tarvittaessa siirtyä toiseen sisäiseen lääkkeeseen.
Lisätietoa:
Valohoidot
Keskivaikeassa ihottumassa voidaan lääkärin harkinnan mukaan käyttää UV-valohoitoja tehostamaan paikallishoitoa. Nykyään käytetään pääasiassa kapeakaistaista UVB-valohoitoa, joka rauhoittaa parhaiten ihottumatulehdusta. UV-valohoidon aloittamisesta päättää yleensä ihotautilääkäri, joka arvioi hoidon soveltuvuuden kullekin potilaalle. Jotkut lääkitykset, aiemmat ihosyövät tai hyvin herkästi palava iho saattavat olla vasta-aiheita hoidolle. Hyvin akuutti ja ärtynyt ihottuma tulee rauhoittaa ennen valohoidon aloittamista.
Valohoidossa käydään yleensä 2-3 kertaa viikossa, yhteensä 15-20 kertaa. Valohoitokäynti kestää noin 10 minuuttia, josta itse valohoito maksimissaan muutaman minuutin. Valohoitojakson aikana voi käyttää normaalisti perusvoiteita ja kortisonivoiteita, mutta kalsineuriinin estäjä -voiteet tulee tauottaa hoidon ajaksi.
Sairaalassa valohoitokäynnistä veloitetaan sarjahoitomaksu. Matkakuluihin voi hakea Kelan matkakorvauksia. UV-valohoitoa voidaan antaa myös yksityisillä lääkäriasemilla, mutta laitteita on vain isommissa kaupungeissa.
Valohoitojen teho on hyvin yksilöllinen. Useimmilla potilailla valohoidot rauhoittavat ihottumaa, mutta hoitovaste saattaa jäädä lyhyeksi.
Paikallishoidot
Lievää ja keskivaikeaa ihottumaa hoidetaan pääasiassa paikallishoidolla, jonka periaatteet ja hoito-ohjeet ovat samat perusterveydenhuollossa ja erikoissairaanhoidossa. Paikallishoidon tarkemmat ohjeet löytyvät täältä. Paikallishoidossa on keskeistä rauhoittaa ihottuma riittävän tehokkaalla lääkevoidehoidolla (kortisonivoiteet ja kalsineuriinin estäjät). Perusvoiteella voidaan hoitaa ihon kuivuutta. Vastaanotolla käydään läpi käyttämäsi paikallishoito, kokemuksesi siitä ja mahdolliset hoito-ongelmat. Tarvittaessa annamme ohjeita paikallishoidon tehostukseen ja eri paikallishoitovaihtoehtoihin.
On hyvin tärkeää, että noudatat sairaalasta annettuja hoito-ohjeita. Ihottuma ei parane, jos paikallishoito jää riittämättömäksi tai ei toteudu lainkaan.
Hoito erikoissairaanhoidossa
Miten atooppista ihottumaa hoidetaan erikoissairaanhoidossa?
Atooppisen ihottuman hoito suunnitellaan aina yksilöllisesti. Hoidossa huomioidaan ihottuman vaikeusaste, potilaan elämäntilanne, muut sairaudet ja lääkitykset sekä toiveet hoidon suhteen. Joskus yksikin käynti ihotautilääkärin vastaanotolla riittää ja hoitovastuu palautuu perusterveydenhuoltoon. Tuolloin saat tarvittaessa tukea ja apua ihottumasi hoitoon perusterveydenhuollosta. Mikäli ihottumasi on vaikea, tarvitaan jatkotutkimuksia tai harkitaan valohoitoa tai sisäisiä lääkehoitoja, ohjelmoidaan sinulle yleensä kontrollikäynti erikoissairaanhoitoon.
Atooppinen ihottuma on krooninen sairaus, johon ei ole parantavaa hoitoa, mutta oikealla ja hyvin toteutetulla hoidolla iho voidaan saada pitkäksikin aikaa oireettomaksi tai lähes oireettomaksi sekä vähentää ja lieventää mahdollisia pahenemisvaiheita. Atooppinen ihottuma on luonteeltaan aaltoilevaa ja on tärkeää, että tiedät, miten hoitaa ihottumaa sen eri vaiheissa: miten toimia ihottuman ollessa lieväoireinen ja mitä tehdä pahenemisvaiheen alkaessa.
Lisätietoa:
Tutkimukset erikoissairaanhoidossa
Atooppinen ihottuma diagnosoidaan kliinisesti eli tyypillisen taudinkuvan ja –kulun perusteella. Joskus iholta otetaan pieni koepala paikallispuudutuksessa tai laboratoriokokeita diagnoosin varmistamiseksi. Atooppisen ihottuman seurantaa varten voidaan ottaa valokuvia joko hoitohenkilökunnan tai sairaalan valokuvaajan toimesta.
Atooppisen ihottuman vaikeusasteen määrityksessä käytetään kliinisen kuvan lisäksi tarvittaessa EASI:n (Eczema Area and Severity Index) määrittämistä ja POEM (Patient Oriented Eczema Measure), ADCT (Atopic Dermatitis Control Tool) ja DLQI (Dermatology Life Quality Index) -kyselyitä. Kyselyissä mitataan oireiden vaikeusastetta, atooppisen ihottuman hallintaa, sekä ihottuman vaikutusta elämänlaatuun.
Atooppiseen ihottumaan liittyy usein muita atooppisia sairauksia, kuten allergioita ja astmaa, mutta aikuisen atooppisen ihottuman taustalla tai sitä pahentamassa on vain ani harvoin allergia. Allergioita, kuten siitepöly-, eläin-, tai ruoka-aineallergioita voidaan tarvittaessa tutkia laboratoriokokeilla tai ihopistotesteillä. Joskus kosketusallergia voi vaikeuttaa tai ylläpitää atooppista ihottumaa. Kosketusallergiaa voi kehittyä aineille, jotka ovat suorassa kosketuksessa ihoon, esim. hajusteet, säilöntäaineet ja ihonhoitoaineet, kuten paikallisantibiootit. Kosketusallergiaa voidaan tarvittaessa tutkia epikutaanitesteillä.
Jos harkitaan sisäistä lääkitystä, ohjelmoidaan näiden aloituslaboratoriokokeet ja tarvittavat kuvantamistutkimukset (yleensä keuhkokuva ja hammaskuvat eli OPGT).
Lisätietoa
Atooppinen ekseema (Käypä hoito)
Ensikäynti ihotautilääkärillä
Ihotautilääkärin ensikäynnille on hyvä ottaa mukaan tiedot käytössä olevista suun kautta otettavista lääkkeistä, lääke- ja perusvoiteista, epäillyistä tai tiedossa olevista allergioista ja perussairauksista. Jos aiemmin olet saanut valohoitoa tai sisäisiä lääkkeitä atooppisen ihottuman hoitoon, on hyvä ottaa mahdolliset tallessa olevat tiedot näistä mukaan. Jos laboratoriokokeita on ohjelmoitu ennen vastaanottoa, näissä tulisi käydä.
Hoitoon pääsee yleensä 3-4 kk sisällä lähetteen tekohetkestä. Ensikäynnillä tapaat lääkärin ja yleensä myös hoitajan. Ensikäynnillä arvioidaan atooppisen ihottuman vaikeusaste ja hoidon tarve sekä tehdään yksilöllinen hoitosuunnitelma, joka huomioi toiveesi, elämäntilanteesi, muut sairaudet ja lääkitykset. Ensikäynnillä saat myös ohjausta atooppisen ihottuman hoidosta. Paikallishoitojen asianmukainen toteutuminen on atooppisen ihottuman hoidon kulmakivi. Hoitoväsymys (paikallishoitoja ei jakseta käyttää kroonisen ihosairauden jatkuessa pitkään) on varsin tavallinen ja ymmärrettävä ongelma ja tähän pyritään antamaan apua.
Lisätietoa:
Kutsu ihotautilääkärin vastaanotolle
- Erikoissairaanhoitoon saapunut lähete käsitellään mahdollisimman pian, vähintään 3 viikon sisällä lähetteen saapumisesta. Lähete ei vaadi sinulta toimenpiteitä.
- HUS varaa ajan ja lähettää kutsun ihotautilääkärin vastaanotolle sinulle kotiin kirjeitse, mutta joskus kiireellisestä tai peruutusajasta ilmoitetaan puhelimitse. Tällöin puhelu voi tulla salaisesta tai 09-471 alkuisesta numerosta. Lisäksi ajanvaraus näkyy Maisassa, joka on sähköinen palvelu, joka mahdollistaa pääsyn omiin sosiaali- ja terveydenhuollon asiakas- ja potilastietoihin. Voit käyttää Maisaa verkossa osoitteessa www.maisa.fi tai mobiilisovelluksen kautta, joka on ladattavissa IOS- ja Android-sovelluskaupoissa.
- Ensiajan varaamisen yhteydessä sinulle avautuu Terveyskylän ihotautien omapolku, johon suositellaan kirjautumaan. Omapolulta löytyy paljon tietoa atooppisesta ihottumasta, hoito-ohjeita ja kyselykaavakkeita digitaalisessa muodossa.
- Lue kutsukirje ja sen liitteet huolellisesti läpi. Ajanvarauskirjeessä kerrotaan käynnin ajankohta ja mahdolliset erityisohjeet vastaanotolle valmistautumiseen. Täytä liitteenä olevat esitieto-, kotilääkitys- ja suostumuslomakkeet ennen vastaanotolle tuloa. Sinua saatetaan lisäksi pyytää esim. käymään edeltävissä verikokeissa tai täyttämään kyselyitä, kuten ihotautien elämänlaatukysely (DLQI) tai oma arvio atooppisen ihottuman vaikeusasteesta (POEM-kysely).
Esteen sattuessa
Mikäli et äkillisen sairauden vuoksi pääse poliklinikalle sovittuna aikana, sairaus ei enää vaadi hoitoa tai sinut on jo hoidettu muualla, pyydämme ilmoittamaan siitä ensi tilassa kutsun lähettäneelle taholle. Puhelinnumero on kutsukirjeessä. Käyttämättä ja peruuttamatta jääneestä ajasta peritään peruutusmaksu.
Iho- ja allergiasairaalan sihteerit vastaavat suoraan lähetteiden ja aikojen tarkistamiseen sekä käynteihin ja lähetteisiin liittyviin tiedusteluihin Tulehduskeskuksen puhelinpalvelussa 09 471 75200.
Ajanvaraus tulee perua viimeistään edeltävänä arkipäivänä klo 11 mennessä puhelimitse soittamalla.
Vastaanotolle tullessa
- Ota mukaasi lista käytössä olevista lääkkeistäsi sekä mahdolliset valokuvat ihottumastasi.
- Ota mukaan mahdollisesti täyttämäsi kaavakkeet.
- Ota mukaasi vastaanotolle Kela-kortti, henkilöllisyystodistus, sekä hallussasi olevat muualla kuin HUS:ssa otetut sairauteesi liittyvät laboratoriovastaukset ja aiemmat sairauskertomusmerkinnät.
- Kutsukirje sisältää ohjeet poliklinikalle ilmoittautumiseen.
- Vastaanottoajat voivat viivästyä, joten varaathan riittävästi aikaa käynnille.
- Vältä hajusteiden käyttöä sairaalaan tullessasi.
- Lähetämme käynneistä, hoitojaksoista sekä lääkärintodistuksista laskun jälkikäteen kotiin. Lisätietoja asiakasmaksuista löydät täältä.
Potilaspysäköinti
- Sairaalan pihalla on hyvin rajoitettu määrä maksullisia pysäköintipaikkoja. Tarkempaa tietoa pysäköinnistä löydät sairaalan internetsivuilta.
- Esteettömät pysäköintipaikat sijaitsevat pääsisäänkäyntimme edessä. Saattoliikenteellä on mahdollisuus pysähtyä kaikkien sisäänkäyntiemme edessä.
- Lisätietoa täältä: HUS käyntiohjeet
Kulkuyhteydet
- Suosittelemme joukkoliikenteen käyttöä. Joukkoliikenteen reitteihin, aikatauluihin ja kulkuyhteyksiin kannattaa tutustua ennen poliklinikalle saapumista.
Savuttomuus
- HUS on savuton sairaala, jossa sinä ja muut potilaat voitte parantua turvallisesti ja henkilökunta voi työskennellä terveydelle hyvässä ympäristössä. Tupakointi on sallittua vain tupakoinnille tarkoitetuissa tiloissa ulkona.
Yhteystiedot
Ihotautien poliklinikka ja Avohoitokeskus, Iho- ja allergiasairaala
Meilahdentie 2, Helsinki
Aukioloajat
ma–to 7:30–15:30
pe 9:00–15:30
Ihotautien ja allergologian poliklinikka, Lohjan sairaala
Sairaalatie 8, 08200 Lohja
Sisääntulo; C-ovesta vasemmalle ja hissillä 2. kerrokseen
Aukioloajat
ma-pe klo 8.30 – 15
Yhteydenotot
Tulehduskeskuksen keskitetty puhelinpalvelu (sekä Iho- ja allergiasairaala, että Lohjan sairaala):
p. 09 471 75200, kiireelliset asiat (kuten saman päivän peruutukset) klo 7.30-14, kiireettömät asiat klo 8-16.
Sähköisesti Maisan kautta (www.maisa.fi tai mobiilisovelluksen kautta).
Palautteen antaminen
Avointa palautetta voit antaa nimettömänä joko tietylle yksikölle tai yleisesti koko HUSille. Antaessasi yleistä palautetta kirjoita yksikön nimi kohtaan HUS yleinen palaute. Jos haluat vastauksen, jätäthän meille yhteystietosi.
- Palautteeseen ei saa laittaa henkilötunnusta tai luottamuksellista tietoa omasta tai toisen henkilön hoidosta.
- Varattua hoito- tai tutkimusaikaa ei voi perua palautelomakkeella.
- Tietosuojasyistä emme vastaa henkilökohtaista hoitoasi koskeviin kysymyksiin palautejärjestelmän kautta. Otathan näissä tapauksissa yhteyttä sinua hoitavaan yksikköön.
- Hoitoa koskevissa asioissa voit myös ottaa yhteyttä potilasasiamieheen. Tietosuoja-kysymyksissä neuvoo tietosuojavastaava. Lue lisää potilaan oikeuksista.
Konsultaatio tai lähete erikoissairaanhoitoon
Konsultaatio erikoissairaanhoitoon
- Yleislääkärin tai työterveyslääkärin keinot atooppisen ihottuman hoidossa ovat usein riittävät.
- Perusterveydenhuollon lääkäri voi tarvittaessa konsultoida ihotautilääkäriä. Mikäli kyseessä on päivystyksellinen konsultaatio, tämä hoidetaan heti puhelimitse. Mikäli on tarve kysyä erikoissairaanhoidon neuvoa, mutta kyseessä ei ole päivystyksellinen tilanne, voi konsultaation hoitaa potilastietojärjestelmän kautta ns. paperikonsultaatiolla. Kiireettömiä konsultoitavia asioita voivat olla esimerkiksi pyyntö saada ihotautilääkärin kannanotto paikallishoitoon, allergiatestien tarpeeseen tai arvio siitä, kannattaako tehdä lähete erikoissairaanhoitoon valo- tai systeemihoidon harkintaan. Konsultaatioihin pyritään liittämään laadukkaat valokuvat potilaan ihon tilanteesta.
- Konsultoiva perusterveydenhuollon lääkäri ilmoittaa potilaalle erikoissairaanhoidosta saamansa konsultaatiovastauksen potilaan kanssa sopimallaan tavalla (soitto, kirje, kirjaus OmaKantaan tai Maisan kautta).
Lähete erikoissairaanhoitoon
- Mikäli atooppista ihottumaa ei saada hallintaan perusterveydenhuollossa käytettävillä keinoilla, voi hoitava lääkäri tehdä lähetteen ihotautilääkärille. Lähetteeseen kannattaa, jos mahdollista, liittää valokuvia ihottumasta.
- Mikäli lähetteen vastaanottava taho arvioi, ettei vastaanottoa erikoissairaanhoidossa tarvita, voidaan lähete vaihtaa konsultaatioksi eli palauttaa perusterveydenhuollon lääkärille jatkohoito-ohjeiden kera. Tarvittaessa voidaan myös kysyä tarkentavia tietoja esim. käytetyistä hoidoista. Näissä tilanteissa perusterveydenhuollon hoitava lääkäri ottaa sinuun yhteyttä puhelimitse, kirjeitse tai Maisan kautta.
- Lähete erikoissairaanhoidon ihotautilääkärille tehdään esimerkiksi näissä tapauksissa:
- Jos atooppinen ihottuma ei ole hallinnassa säännöllisestä ja riittävästä paikallishoidosta huolimatta.
- Jos ihottuma, ihon kutina tai kipu on kestämätöntä.
- Jos atooppinen ihottuma vaikuttaa paikallishoidosta huolimatta työkykyyn tai elämänlaatuun (esim. harrastuksiin ja sosiaalisiin suhteisiin).
- Jos epäillään, että ihottuma (erityisesti käsiekseema) liittyy työhön. Tällöin ihottuma yleensä vaikeutuu työssä ollessa ja paranee pidempien lomien aikana.
Lisätietoa:
Atooppisen ekseeman hoitoalgoritmi (Atooppinen ekseema, Käypä hoito)
Atooppisen ekseeman arvioinnissa käytettäviä mittareita (Atooppinen ekseema, Käypä hoito)
Jatkohoito
- Atooppinen ihottuma ei yleensä vaadi seurantaa perusterveydenhuollossa.
- Tärkeää on, että perusvoiteen käyttö jatkuu päivittäin, vaikka ihottumaa ei enää olisikaan. Tämä vähentää pahenemisvaiheiden riskiä ja parantaa ihon suojamekanismeja.
- Pahenemisvaiheet ovat kuitenkin hyvin tyypillisiä atooppisessa ihottumassa ja aina niihin ei ole mitään selvää syytä. Tunnettuja pahentavia tekijöitä ovat esimerkiksi:
- Hikoilu
- Ihon hankautuminen ja hautuminen
- Kuiva sisäilma
- Talviaika
- Liian kevyet tai rasvaiset perusvoiteet
- Stressi
- Kosmetiikka- ja hygieniatuotteet (ärsytysmekanismi)
- Jos ihottumasi pahenee, ota käyttöön sinulle määrätyt lääkevoiteet (kortisoni ja/tai kalsineuriinin estäjät) ja perusvoiteet saamasi ohjeen mukaan. Jos ihottuma on hyvin vetistävää ja rikkinäistä, on hyvä lisätä pesujen määrää miedolla pesunesteellä ihon mikrobimäärän vähentämiseksi. Välittömästi pesun jälkeen iho rasvataan perusvoiteella ja ihottumakohdat hoidetaan lääkevoiteella.
- Jos ihottuma uusiutuu toistuvasti tai pahenee paikallishoidosta huolimatta, ole yhteydessä siihen hoitopaikkaan, johon sinulla on hoitokontakti (terveysasema, työterveyshuolto, opiskelijaterveydenhuolto, yksityislääkäri tai ihotautien poliklinikka).
Lisätietoa:
Aikuisen atooppisen ekseeman ohjattu omahoito (Atooppinen ekseema, Käypä hoito)
Hoito
Omahoito hoidon kulmakivenä
Atooppinen ihottuma (atooppinen ekseema) on pitkäaikainen ihosairaus, jolle on tyypillistä oireiden aaltoilu. Omahoito on atooppisen ihottuman hoidon kulmakivi. Hoidon tarkoituksena on saada oireet hallintaan ja vähentää pahenemisvaiheita.
Perusvoiteet
Perusvoiteiden käyttö
- Omahoidon perustana on säännöllinen ja riittävä perusvoiteen käyttö.
- Perusvoiteen säännöllinen käyttö vähentää ihon kutinaa, parantaa ihon suojaominaisuuksia ja vähentää tarvetta käyttää lääkevoiteita.
- Yleensä 1-2 perusvoidevoitelukertaa päivässä riittää.
- Perusvoidetta on tärkeää käyttää säännöllisesti, vaikkei ihottumaa olisikaan.
- Ihon päivittäinen pesu vedellä ja tarvittaessa hajusteettomalla, happamalla tai neutraalilla pesuaineella poistaa iholta likaa, hikeä, karstaa ja bakteereita, jotka ärsyttävät ihoa.
- Myös ihon voidepesu soveltuu atooppisen ihon päivittäiseen pesuun, myös käsien pesuun. Voidepesuun sopivat hyvin vähärasvaiset perusvoiteet, esimerkiksi Aqualan L ja Humektan. Katso voidepesuohje (Ihotautitalo, Terveyskylä).
- Iholle on hyvä levittää perusvoidetta pesun jälkeen, tämä estää ihon kuivumista ja sitoo ihoon kosteutta.
- Voidetyypin valinta riippuu yksilöllisistä tekijöistä ja vaihtelee myös vuodenajan mukaan: kesällä tarvitaan kevyempiä ja talvella rasvaisempia perusvoiteita.
Perusvoiteet luokitellaan rasvapitoisuuden mukaan vähärasvaisiin, keskirasvaisiin ja rasvaisiin. Osaan perusvoiteista on myös lisätty karbamideja tai glyserolia. Jos perusvoide kirveltää iholla, on hyvä kokeilla rasvaisempaa voidetta. Karbamidi voi aiheuttaa kirvelyä erityisesti rikkonaisella iholla.
- Vähärasvaiset perusvoiteet, kuten Aqualan L ja Humektan, sopivat hyvin voidepesun toteutukseen ja koko kehon rasvaamiseen.
- Keskirasvaiset perusvoiteet sopivat ihon perushoitoon. Keskirasvaisia perusvoiteita ovat muun muassa Apobase Cream, Canoderm, Ceralan, Decubal Clinic Cream ja Miniderm.
- Rasvaiset perusvoiteet sopivat hyvin käsien ja jalkojen ihottuma-alueille, sekä talvisaikaan koko kehon rasvaamiseen. Rasvaisia perusvoiteita ovat muun muassa Ceraderm, Dermalog Skin-Cure, Hydran ja Locobase Protect.
Lääkevoiteet
Lääkevoiteiden käyttö
Mikäli iho tuntuu ärtyneeltä, punoittaa, kutisee ja hilseilee säännöllisestä perusrasvauksesta huolimatta, on se usein merkki aktiivisesta atooppisesta ihottumasta. Tällöin ihottuman rauhoittamiseksi tarvitaan perusvoiteiden lisäksi tulehdusta vähentäviä voiteita eli lääkevoiteita. Atooppisen ihottuman hoidossa käytettäviä lääkevoiteita ovat kortisonivoiteet ja paikalliset kalsineuriinin estäjät.
Perusvoide voidaan levittää, kun lääkevoide on kunnolla imeytynyt.
Kortisonivoiteet
Kortisonivoiteet eli paikalliskortikosteroidit ovat atooppisen ihottuman tärkein lääkeaineryhmä. Kortisonivoiteet rauhoittavat atooppisen ihottuman tulehdusta ja siten myös tulehduksen merkit iholla eli punoitus, turvotus, vetistys, hilseily ja kutina vähenevät.
Oikein käytettyinä kortisonivoiteet ovat hyvin siedettyjä ja tehokkaita sekä auttavat nopeasti ihottuman pahenemisvaiheessa. On tärkeää käyttää kortisonivoidetta riittävästi ja riittävän pitkään, jotta ihottuma ehtii kunnolla rauhoittua.
Suomessa kortisonivoiteet jaetaan neljään ryhmään: miedot, keskivahvat, vahvat ja erittäin vahvat.
- Mietoja kortisonivoiteita käytetään 1–2 kertaa päivässä 1–2 viikon kuureina.
- Keskivahvaa tai vahvaa lääkärin määräämää kortisonivoidetta käytetään kerran päivässä yleensä 1–2 viikon kuureina. Kuurin pituus voi vaihdella ihottuman vaikeusasteen ja ihottuma-alueen mukaan, joten noudata aina lääkäriltä saamiasi yksilöllisiä hoito-ohjeita.
Tavallisesti atooppisen ihottuman hoitoon riittävät miedot tai keskivahvat kortisonivoiteet. Lääkärin määräämän kortisonivoiteen vahvuus ja kuurin pituus riippuvat kuitenkin muun muassa potilaan iästä ja hoidettavasta ihoalueesta. Ihon paksuus ja kosteus vaikuttavat siihen, kuinka kortisonivoide pääsee kulkeutumaan ihon läpi. Kortisonivoide ei juurikaan läpäise tervettä ihoa eli ei tarvitse huolestua, vaikka voidetta menee terveelle iholle ihottuman ympärillä. Imeytyminen on suurentunut ohuessa ihossa, mikä tulee huomioida esimerkiksi lapsilla ja iäkkäillä.
Kortisonivoidetta ei tule käyttää yhtäjaksoisesti päivittäin pidempään kuin lääkäri on ohjannut, vaan kuurien välissä pidetään taukoja, jotka ovat vähintään hoitojakson pituisia. Näin toimien estetään kortisonivoiteiden haittavaikutuksia.
Mikäli ihottuma on vaikea tai uusii heti päivittäisen käyttökuurin loputtua, voidaan kortisonivoiteen käyttöä tarvittaessa jatkaa ns. ylläpitohoitona. Ylläpitohoidossa päivittäisen kortisonivoidekuurin loputtua ei pidetäkään täydellistä taukoa, vaan jatketaan kortisonivoiteiden käyttöä 2 kertaa viikolla niille ihoalueille, joissa ihottuma tyypillisimmin oireilee. Näin estetään ihottuman palaaminen heti kortisonivoidetauon aikana ja voidaan ylläpitää päivittäisen hoitokuurin aikana saavutettua hyvää hoitovastetta. Ylläpitohoidossa kortisonivoidetta siis laitetaan kahtena päivänä viikossa ja muina päivinä käytetään pelkkää perusvoidetta. Ylläpitohoitoa ei käytetä kasvojen alueilla. Muilla ihoalueilla ylläpitohoito on todettu turvalliseksi ja tehokkaaksi hoitomuodoksi. Ylläpitohoitoa voidaan jatkaa useita viikkoja tai kuukausia. Kysy tarvittaessa lisätietoja hoitavalta lääkäriltäsi.
Kortisonivoiteita on eri voidepohjissa. Kevyemmät emulsiopohjaiset voiteet sopivat suurimpaan osaan ihottumista. Rasvaisemmat voiteet sopivat paremmin erittäin kuivan ja kroonisen ihottuman hoitoon. Liuokset ovat tarkoitettu päänahkaan ja karvaisille ihoalueille.
Kortisonivoiteiden käyttö eri ihoalueilla (lue lisää)
- Mietoa kortisonivoidetta eli hydrokortisonia käytetään tyypillisesti kasvojen, kaulan, nivustaipeiden ja kainaloiden alueilla, joissa iho on ohuempaa. Voidetta voidaan käyttää myös muilla ihoalueilla.
- Keskivahvoja ja vahvoja kortisonivoiteita voidaan käyttää raajojen, vartalon, hiuspohjan, kämmenten ja jalkapohjien alueilla. Keskivahvoja voiteita voidaan käyttää myös ohuemmilla ihoalueilla erillisen ohjeen mukaan.
- Erittäin vahvoja kortisonivoiteita käytetään selkeästi paksummalla iholla eli esimerkiksi kämmenten ja jalkapohjien alueilla.
Ohjeiden mukaisesti toteutettu paikallishoito vahvoillakin kortisonivoiteilla on turvallista, mutta väärin käytettynä niillä voi olla paikallisia haittavaikutuksia, kuten ihon ohenemista.
Paikalliset kalsineuriinin estäjät
Kalsineuriinin estäjät eli takrolimuusi ja pimekrolimuusi ovat kortisonivoiteiden ohella toinen atooppisen ihottuman hoidossa käytettävä lääkevoideryhmä.
- Ne hillitsevät atooppisen ihottuman tulehdusta ja niitä käytetään yleensä tilanteissa, joissa kortisonivoiteilla ei saada riittävää vastetta tai niiden käytön tauotus on vaikeaa.
- Ohuille ihoalueille, kuten kasvoille, kalsineuriinin estäjiä voidaan käyttää myös ensisijaisina lääkevoiteina.
Kalsineuriinin estäjiä laitetaan ohuelti ihottuma-alueille kaksi kertaa päivässä, kunnes ihottuma on täysin parantunut. Kalsineuriinin estäjät eivät ohenna ihoa ja tarvittaessa voiteita voidaan käyttää yhtäjaksoisesti päivittäin useita viikkoja tai kuukausia. Ihottuman parannuttua voidaan pitää tauko. Uusi hoitojakso aloitetaan heti, kun oireet ilmaantuvat uudestaan.
Jos ihottuma uusiutuu tiheästi, voidaan päivittäisen lääkevoidehoidon jälkeen jatkaa ylläpitohoidolla 2-3 kertaa viikossa alueilla, joilla ihottumaa yleensä esiintyy. Ylläpitohoito on todettu tehokkaaksi ja turvalliseksi ja sitä voidaan tarvittaessa käyttää useita viikkoja tai kuukausia.
Takrolimuusi ja pimekrolimuusi atooppisen ihottuman hoidossa (Terveyskylä)
Muu paikallishoito
Perus- ja lääkevoiteiden lisäksi atooppisen ihottuman hoidossa voi käyttää myös muita paikallishoitokeinoja. Jos ihottuma on kovin akuutti ja erittävä, voi kokeilla kostean kääreen käyttöä (katso ohje). Peittohoito saattaa auttaa sitkeisiin ihottuma-alueisiin (lue lisää). Raajojen hankalissa ihottumissa voi myös laittaa lääkevoiteen päälle putkisukan tai kokeilla sinkkivoidesukkaa (lue lisää).
Huolellisesti toteutetusta paikallishoidosta huolimatta ihottuma voi joskus oireilla hankalana, jolloin voidaan tarvita lähete ihotautien erikoislääkärille.
Hoito-ohjeita:
Voidepesuohje (Ihotautitalo, Terveyskylä)
Atooppisen ihottuman ohjattu omahoito aikuisilla (Atooppinen ekseema, Käypä hoito)
Miten atooppista ihottumaa hoidetaan (Ihotautitalo, Terveyskylä)
Ohjevideot:
Ohjevideo - miten rasvaan kuivaa tai atooppista ihoa
Ohjevideo - atooppisen ihottuman paikallishoito aikuisella
Ohjevideo - atooppisen ihottuman peittohoito aikuisilla
Lisätietoa:
Diagnoosi
- Atooppinen ihottuma diagnosoidaan tyypillisen taudinkuvan perusteella. Yleensä ei tarvita muita tutkimuksia, mutta joskus diagnoosi voidaan varmentaa ihokoepalalla.
- Atooppinen ihottuma on aina kutiseva, pitkäkestoinen tai jatkuvasti toistuva ja ilmenee tyypillisillä ihoalueilla.
- Atooppisen ihottuman tyyppioireet:
- Ihottuman punoitus
- Kutiavat näppylät
- Ihon kuivuus
- Raapimisjäljet ja ihon rikkoutuminen
- Ihon paksuuntuminen
- Aikuisilla tyypilliset ihottuma-alueet ovat kyynär- ja polvitaipeet, kasvot, kaula ja ylävartalo.
- Diagnoosia tukee, mikäli samanaikaisesti on myös muita atooppisia sairauksia, kuten siitepöly- tai eläinpölyallergia tai astma.
Tutkimukset perusterveydenhuollossa
Diagnoosi perustuu lääkärin arvioon ihosta eikä muita tutkimuksia yleensä tarvita. Allergiaselvittelyt eivät yleensä ole tarpeen.
Atooppista ihottumaa sairastavilla voi esiintyä myös muita atooppisen tautiryhmän sairauksia, kuten siitepöly- ja eläinallergioita sekä astmaa.
Vastaanotto
Mitä vastaanotolla tapahtuu?
Vastaanotolla lääkäri haastattelee sinua ja tutkii ihosi. Jos sinulla on puhelimessasi kuvia ihottumasta, ne on hyvä näyttää lääkärille. Ota mukaan lista käytössä olevista lääkkeistä, sekä lääke- että perusvoiteista. Ihon tutkimisen jälkeen lääkäri tekee kanssasi hoitosuunnitelman. Saat reseptit voiteisiin, ohjeita ihosi hoitamiseksi ja ohjeet jatkoseurannasta.
Vastaanotolle on hyvä valmistautua seuraavien kysymysten avulla:
- Milloin ihottumasi on alkanut?
- Onko se muuttunut ajan saatossa?
- Miten ihottumaa on yritetty hoitaa? Onko hoito auttanut?
- Mitkä tekijät pahentavat ihottumaa?
- Onko ihottumaa helpottavia tekijöitä?
- Onko sinulla ollut aiemmin iho-ongelmia? Jos on, milloin ja millaisia? Miten niitä on hoidettu?
- Onko sinulla pitkäaikaissairauksia, allergioita tai säännöllistä lääkitystä?
- Onko sinulle viime aikoina aloitettu uusia lääkkeitä tai hoitoja?
- Onko suvussasi ihosairauksia?
Hoitoon hakeutuminen
Miten toimin, jos epäilen itselläni atooppista ihottumaa tai tarvitsen hoidonohjausta?
- Kuivan ja kutisevan ihon hoitoon suositellaan aloitettavaksi keskirasvainen perusvoide, jonka saa apteekista ilman reseptiä. Farmaseutti auttaa sinua löytämään oikeanlaisen voiteen.
- Jos iho-oireet helpottavat perusvoiteen käytön aikana, voit jatkaa voiteen käyttöä tarvittaessa eikä sinun tarvitse olla yhteydessä terveydenhuoltoon.
- Jos sinulla on kuivan ihon lisäksi pienialaista ja lievää ihottumaa, voit aloittaa siihen omahoitona 1 % hydrokortisoniemulsiovoiteen, jota saa ilman reseptiä apteekista.
- Hydrokortisonivoidetta käytetään aamuin illoin maksimissaan 2 viikon ajan. Kasvoilla iho on ohut eikä hydrokortisonivoidetta tule käyttää yli viikkoa, ellei lääkäri ole toisin ohjeistanut.
- Jos iho-oireet eivät helpota 1-2 viikon hydrokortisonivoiteen ja perusvoiteen käytöllä, pahenevat säännöllisestä rasvauksesta huolimatta tai ihottuma on laaja-alaista, ole yhteydessä terveydenhuoltoon.
Milloin ja miten hakeudun arvioon terveydenhuollon yksikköön?
- Mikäli sinulla on jo diagnosoitu atooppinen ihottuma, mutta tarvitset hoito-ohjeita tai iho-oireet eivät helpota hoidon tehostuksella, ole yhteydessä hoitavaan tahoosi.
- Mikäli sinulla ei ole diagnosoitu atooppista ihottumaa, mutta iho-oireesi eivät helpota edellä mainituilla paikallishoito-ohjeilla, niin ole yhteydessä terveydenhuollon yksikköön.
- Terveydenhuollon yksikkö voi olla oma terveysasema, työterveyshuolto, opiskelijaterveydenhuolto tai yksityislääkäri.
- Yhteydenotto onnistuu puhelimitse tai terveydenhuollon yksikön sähköisten yhteydenottotapojen kautta. Tilanteesi arvioidaan, saat hoito-ohjeet ja tarvittaessa varataan lääkärin vastaanottoaika.
- Yleensä atooppisen ihottuman vuoksi ei tarvitse hakeutua päivystykseen.
- Päivystykseen on hyvä hakeutua, jos iho on laaja-alaisesti punoittava ja erittävä ja sinulla on kuumetta yli 38 C, muussa tapauksessa voit olla virka-aikaan yhteydessä terveydenhuollon yksikköön.
Oireet
Atooppisen ihottuman oireet
- Atooppinen ihottuma (atooppinen ekseema) on pitkäaikainen, kutiseva ja tulehduksellinen ihosairaus, jolle on tyypillistä oireiden vaihtelu ja aaltoileva kulku.
- Atooppinen ihottuma kutisee, punoittaa ja iholla havaitaan raapimajälkiä, rikkoumia sekä näppylöitä.
- Atooppisessa ihottumassa iho saattaa olla myös kipeä ja kosketusarka.
- Atooppista ihottumaa sairastavan iho on yleensä kuiva, vaikka ihottumaa ei aina ole havaittavissa. Ihosta voidaan tällöin käyttää nimitystä atooppinen iho.
Atooppisen ihottuman eri vaikeusasteet
Atooppiselle ihottumalle on tyypillistä oireiden ennakoimaton aaltoilu, välillä ihon kanssa on helpompia päiviä, viikkoja ja vuosia ja välillä oireet ovat vaikeammat. Pahenemisvaiheille ei yleensä löydy mitään selkeää syytä. Atooppinen ihottuma on usein vaikeampaa talvisin, mutta vuodenajan vaikutus ihottumaan on yksilöllistä.
- Lievässä ihottumassa esiintyy pieniä, satunnaisesti kutisevia kuivia ja punoittavia ihottuma-alueita.
- Keskivaikea ihottuma on toistuvasti kutisevaa ja punoittavaa, usein myös rikkoutuvaa sekä kutinan ja raapimisen seurauksena paksuuntunutta (jäkälöitynyttä).
- Vaikea ihottuma on laaja-alaista, laajalti ja voimakkaasti kutisevaa, punoittavaa, rikkoutuvaa, joskus myös vetistävää ja karstoittuvaa.
Tyypilliset ihottuman esiintymispaikat ikäkausittain
- Atooppiselle ihottumalle on tyypillistä esiintymispaikkojen vaihtelu iän myötä.
- Vauvoilla ihottuma alkaa usein pään alueelta ja voi levitä laajalti vartalolle ja raajoihin.
- Leikki-ikäisillä ihottuma usein hakeutuu taivealueille, kuten kyynär- ja polvitaipeisiin, ranteisiin ja nilkkoihin. Muita tyyppialueita ovat silmien, suun ja korvien seutu.
- Koulu-ikäisillä ihottuman tyyppipaikat ovat kyynär- ja polvitaipeet. Lisäksi ihottumaa voi olla pakaroissa ja reisien takapinnoilla, käsissä, jalkaterissä ja kasvoilla.
- Aikuisilla ihottumaa esiintyy tyypillisesti kyynär- ja polvitaipeissa, kasvoilla, kaulalla, käsien iholla sekä ylävartalolla.
- Katso esimerkkikuvat Käypä hoito -suosituksen sivuilta.
Lisätietoa:
Diagnostiikka, oireet ja löydökset (Atooppinen ekseema, Käypä hoito)
Hoidon tuloksen arviointi
Hoidon onnistumista mitataan oireiden helpottamisen, seerumin IGF-1- ja kasvuhormonipitoisuuksien ja tarvittaessa sokerirasituskokeen avulla. Täydentävää tietoa saadaan aivolisäkkeen magneettikuvauksesta ja liitännäissairauksien korjaantumisesta. Akromegaliaa sairastavan tyytyväisyyttä omaan vointiinsa kartoitetaan vastaanotolla keskustelemalla ja tarvittaessa elämänlaatukyselyillä.
Hoitotuloksen arviointi on jatkuvaa ja hoidon vaikutus tulee esiin melko hitaasti. Esimerkiksi aivolisäkeleikkauksen jälkeen IGF-1-pitoisuus vakiintuu vasta 3-6 kk hoidon jälkeen. Sädehoidon vaikutus tulee esiin vielä hitaammin. IGF-1-mittauksen perusteella arvioitava biokemiallinen parantuminen on merkittävin pitkäaikaisennusteeseen ja liitännäissairauksien riskiin vaikuttava tekijä.
Sosiaaliturva
Akromegaliaa sairastavat ovat pääosin mukana työelämässä. Yksilöllisillä lisäsairauksilla voi olla merkitystä ammatista ja työnkuvasta riippuen. Sairaaloiden sosiaalityöntekijät auttavat selvittämään sosiaaliturva-asioita. Jos tarvitset lääkärintodistusta, on se tärkeä pyytää hyvissä ajoin ja kertoa hoitopaikkaan, mitä varten todistusta tarvitaan.
Lue lisää:
Potilasyhdistykset
Aivolisäke-potilasyhdistys Sella ry on aivolisäkesairauksista kärsivien potilaiden yhdys- ja tukijärjestö:
- Aivolisäke-potilasyhdistys Sella ry: Sellanet.com: Aivolisäke-potilasyhdistys Sella ry
- Sella ry:n PDF-esite: Sellanet.com: Sellan esite
Jos sinulla on lisämunuaisen vajaatoimintaa, voit saada tukea myös Addisonin tautia sairastavien potilasyhdistykseltä:
UKK ja lisätietoa
Miten saan yhteyden hoitopaikkaan?
- Hoitoon liittyvissä asioissa kannattaa ottaa yhteyttä hoitavaan yksikköön puhelimitse tai viestillä, yhteydenottokanavat vaihtelevat paikkakunnan mukaan. Hoitavan yksikön yhteystiedot on yleensä listattuna ajanvarauskirjeissä sekä yksikön nettisivuilla.
- Akuuteissa oireissa hakeuduthan tarvittaessa päivystykseen.
Vaikuttaako akromegalia autolla ajamiseen?
- Joskus jos aivolisäkkeen kasvain on suurikokoinen, se saattaa painaa näköhermoa ja vaikuttaa täten näkökykyyn. Tämä saattaa estää autolla ajamisen.
Voiko akromegaliaan sairastunut saada lapsia?
- Kyllä. Suurikokoinen kasvuhormonia erittävä adenooma on syytä leikata ennen raskautta.
- Jos suunnittelet raskautta, keskustele asiasta lääkärisi kanssa.
Periytyykö akromegalia?
- Akromegalia on hyvin harvoin periytyvä.
Mitä akromegaliaa sairastavan tulisi huomioida raskauden aikana?
- Ota yhteys hoitavaan yksikköösi heti, kun tiedät olevasi raskaana.
- Mahdollinen käytössä oleva somatostatiinianalogi ja/tai kabergoliinihoito tauotetaan, kun raskaus on käynnistynyt.
- Kasvuhormonin liikaeritys rauhoittuu usein raskauden ajaksi.
Vaikuttaako akromegalia hedelmällisyyteen?
- Kohonnut maitohormonipitoisuus sekä hoitamaton aivolisäkkeen vajaatoiminta voivat heikentää hedelmällisyyttä jonkin verran, sen vuoksi tavoitteena on mahdollisimman hyvään hoitotasapainoon pääseminen.
Vaikuttaako akromegalia siihen, minkälaiseen työhön voin hakeutua?
- Joskus jos aivolisäkkeen kasvain on suurikokoinen, se saattaa painaa näköhermoa ja vaikuttaa täten näkökykyyn. Tämä saattaa rajata uravalintoja.
Mistä voin saada tietoa muiden akromegalia-potilaiden kokemuksista sairauden kanssa?
- Aivolisäke-potilasyhdistys Sella ry tarjoaa vertaistukea ja tietoa aivolisäke- ja lisämunuaissairauksista. Tietoa Sella ry:n tukipuhelimesta ja neuvontapalveluista
- Lue Sella ry:n ja Pfizerin selvitys akromegaliapotilaiden kokemuksista
- Akromegalia kuuluu endokriinisiin harvinaissairauksiin. Eurooppalaisen endokriinisten harvinaissairauksien verkoston (Endo-ERN) tavoitteena on parantaa harvinaissairauksia sairastavien potilaiden pääsyä niiden hoitoon keskittyviin osaamiskeskuksiin ja tukea potilaita elämän eri vaiheissa koko moniammatillisen hoitotiimin voimin. Harvinaissairauksien verkosto mahdollistaa tiiviin, kansainvälisen osaamiskeskusten välisen yhteistyön ja hoidon kehittämisen tutkimuksen kautta. Suomi kuuluu tähän verkostoon. Lisää tietoa voit lukea englanniksi täältä: Endo-ern.eu
Akromegalian liitännäisongelmien hoito
Akromegalian diagnosointiin ja laaja-alaiseen hoitoon osallistuu moniammatillinen hoitotiimi. Hoidostasi vastaa endokrinologi, joka tekee yhteistyötä tarpeen mukaan muiden alojen erikoislääkäreiden ja asiantuntijoiden kanssa (ks. Kuva 3). Akromegalian hoito tähtää liitännäissairauksien osalta oireiden ja liitännäissairauksien minimointiin ja hyvään elämänlaatuun.
Kuva 3. Moniammatillinen yhteistyö akromegalian hoidossa (Kuva: Terveydentukena.fi: Akromegalian hoito)
Lue lisää:
Seuranta
Seurannassa käydään yleensä kerran vuodessa. Tarkastusten yhteydessä otetaan verinäyte kasvuhormonin ja IGF-1:n sekä muiden aivolisäkkeen toimintaa selvitettävien hormonien pitoisuuden määrittämistä varten. Tarvittaessa ohjelmoidaan sokerirasituskoe, jonka aikana mitataan kasvuhormonipitoisuuksia. Aivolisäke kuvataan magneettitutkimuksella yleensä 3 kk kuluttua leikkauksesta, ja sen jälkeen yksilöllisen tarpeen mukaan.
Aivolisäkkeen vajaatoiminta
Leikkauksen jälkeen arvioidaan aivolisäkehormonien tasoja. Noin kolmasosalle kehittyy eriasteinen aivolisäkkeen vajaatoiminta eli hypopituitarismi (lue lisää sivulta Endo:fi Aivolisäkkeen vajaatoiminta eli hypopituitarismi). Joskus kasvain itse on vaurioittanut muuta aivolisäkettä, joskus hypopituitarismi kehittyy leikkauksen yhteydessä. Aivolisäkkeen vajaatoimintaa hoidetaan antamalla hormonikorvaushoitoa. Lisämunuaishormoni, hydrokortisoni, ja kilpirauhashormoni, tyroksiini, annetaan tabletteina suun kautta. Naisilla sukuelinhormonien korvaukseen on käytettävissä useita suun kautta tai iholle annosteltavia naissukuhormonivalmisteita. Miehille testosteronikorvaushoito annetaan joko pistoksena lihakseen tai iholle levitettävänä geelinä. Aivolisäkkeen takalohkon erittämä vesihormoni (Minirin®) annetaan tablettina suun kautta tai nenäsuihkeena.
Kasvuhormonin tuotto jatkuu
Aina täydellinen kasvaimen poisto ei onnistu. Näin käy erityisesti, jos kasvain on kookas (> 1 cm).
Kasvuhormonin liikatuotantoa voidaan vähentää lääkkeillä (ks. Lääkehoito), uusintaleikkauksella (ks. Leikkaushoito) tai sädehoidolla.
Kasvain poistettu kokonaan
(Sisältö ja vastuukirjoittaja puuttuu, alla oma mukaelma)
Valtaosalla potilaita kasvuhormonin erittyminen aivolisäkkeestä normaalistuu leikkauksella. Hyvä tulos saadaan varmimmin, kun kasvain on kooltaan alle yhden senttimetrin.
Leikkauksen jälkikontrolli
Leikkauksen jälkeen vointiasi seurataan osastolla. Sairasloman pituus on noin 2-3 viikkoa leikkauksesta. Kun kotiudut, sinulle annetaan ohjeet jatkokontrolleista.
Leikkauksen jälkeen ensimmäinen seurantakäynti on noin 3 kk kuluttua. Sen jälkeen tarkastuksessa käydään yleensä kerran vuodessa. Tarkastusten yhteydessä otetaan verinäyte kasvuhormonin ja IGF-1:n sekä muiden aivolisäkkeen toimintaa selvitettävien hormonien pitoisuuden määrittämistä varten. Tarvittaessa sinulle ohjelmoidaan sokerirasituskoe, jonka aikana mitataan kasvuhormonipitoisuuksia. Aivolisäke kuvataan magneettitutkimuksella yleensä 3 kk kuluttua leikkauksesta, ja sen jälkeen yksilöllisen tarpeesi mukaan.
Sädehoito
Kasvaimen hoidossa voidaan käyttää leikkausta, lääkehoitoa tai sädehoitoa, tai näiden yhdistelmiä. Hoidon valinta riippuu kasvaimen laadusta ja koosta ja hoitokokonaisuus on aina yksilöllinen. Sädehoitoa käytetään silloin, kun kasvainta ei ole voitu poistaa kokonaan yhdellä tai useammalla leikkauksella. Aivolisäkkeen sädehoidon avulla kasvaimen kokoa voidaan pienentää ja sen kasvu pysäyttää. Lyhyellä aikavälillä sädehoidolla ei ole välittömiä sivuvaikutuksia. Pitkällä aikavälillä voi kehittyä aivolisäkehormonipuutoksia, jotka hoidetaan sitten tarvittaessa hormonilääkkeiden avulla.
Leikkaushoito
Akromegalian ensisijainen hoito on kasvuhormonia tuottavan aivolisäkekasvaimen leikkaus. Leikkaus tehdään tavallisesti nenän kautta tähystysleikkauksena. Hyvin harvoin kasvaimen ollessa suuri leikkaus joudutaan tekemään kraniotomiateitse eli kallon kautta. Tällaisissa tapauksissa pyritään joskus ensin pienentämään kasvainta lääkehoidolla ennen leikkausta. Leikkauksessa kasvain pyritään poistamaan mahdollisimman täydellisesti. Aina täydellinen kasvaimen poisto ei onnistu. Näin voi käydä etenkin, jos kasvain on kookas (> 1 cm).
Leikkauksen jälkeen vointiasi seurataan osastolla. Sairasloman pituus on noin 2-3 viikkoa leikkauksesta. Kun kotiudut, sinulle annetaan ohjeet jatkokontrolleista. Lue lisää kohdasta Leikkauksen jälkikontrolli
Leikkauksen jälkeiset komplikaatiot
Leikkauksen jälkeen esiintyy usein päänsärkyä ja väsymystä. Joskus aivo-selkäydinnestettä voi vuotaa nenästä jonkin aikaa, mutta tulehdukset ovat harvinaisia. Myös nestetasapainon säätelyä seurataan leikkauksen jälkeen. Leikkaukseen liittyvät pitkäaikaiset komplikaatiot ovat harvinaisia alla kuvattua aivolisäkkeen vajaatoimintaa lukuun ottamatta. Nenän tukkoisuus ja hajuaistin heikkeneminen on kuitenkin melko yleistä joidenkin kuukausien ajan.
Aivolisäkkeen vajaatoiminta
Leikkauksen jälkeen arvioidaan aivolisäkehormonien tasoja. Noin kolmasosalle kehittyy eriasteinen aivolisäkkeen vajaatoiminta eli hypopituitarismi (lue lisää sivulta Endo.fi Aivolisäkkeen vajaatoiminta eli hypopituitarismi). Joskus kasvain itse on vaurioittanut muuta aivolisäkettä, joskus hypopituitarismi kehittyy leikkauksen yhteydessä. Aivolisäkkeen vajaatoimintaa hoidetaan antamalla hormonikorvaushoitoa. Lisämunuaishormoni, hydrokortisoni, ja kilpirauhashormoni, tyroksiini, annetaan tabletteina suun kautta. Naisilla sukuelinhormonien korvaukseen on käytettävissä useita suun kautta tai iholle annosteltavia naissukuhormonivalmisteita. Miehille testosteronikorvaushoito annetaan joko pistoksena lihakseen tai iholle levitettävänä geelinä. Aivolisäkkeen takalohkon erittämä vesihormoni (Minirin®) annetaan tablettina suun kautta tai nenäsuihkeena.
Lääkehoito
Lääkehoitona akromegalian hoidossa käytetään somatostatiinin johdoksia, dopamiinin tavoin vaikuttavaa kabergoliinia ja kasvuhormonireseptorin salpaajaa.
- Ensisijaisesti käytetään somatostatiinin johdoksia oktreotidia LAR (Sandostatin LAR®) ja lanreotidia (Somatuline Autogel®, Myrelez®). Joskus käytetään myös pasireotidia (Signifor®). Somatostatiinin johdokset annostellaan yleensä kerran kuukaudessa, oktreotidi lihakseen ja lanreotidi ihon alle.
- Joskus voidaan käyttää suun kautta otettavaa kabergoliinia (Cabaser®, Dostinex®), joka saattaa riittää lievässä taudissa. Kabergoliinia otetaan yleensä kerran viikossa.
- Kasvuhormonireseptorin toimintaa estävä pegvisomantti (Somavert®) voidaan liittää edellä mainittuihin lääkehoitoihin, ellei hoitovastetta ole muuten saavutettu. Pegvisomantin seurantamittarina käytetään IGF-1-tasoa.
Akromegalian hoidon suunnittelu
Akromegalian laaja-alaiseen hoitoon osallistuu moniammatillinen hoitotiimi, joka keskustelee kanssasi hoidosta. Hoidostasi vastaa endokrinologi, joka tekee yhteistyötä neuroradiologin ja neurokirurgin kanssa. Jokaisen akromegaliaa sairastavan tilanne arvioidaan yksilöllisesti, ja annettu hoito ja sen järjestys voivat vaihdella.
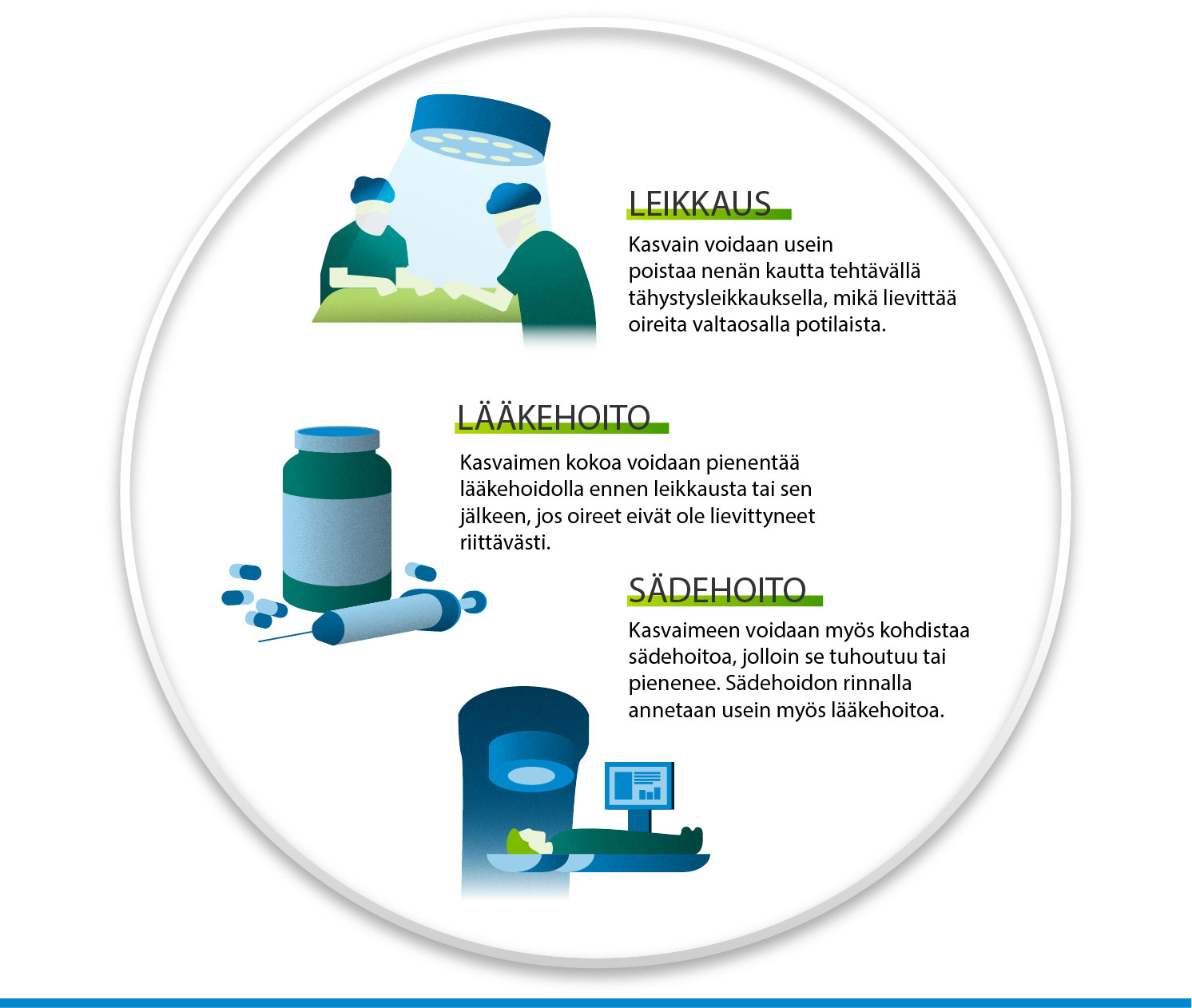
Kuva 2. Akromegalian hoito (Kuva: Terveydentukena.fi: Akromegalian hoito)
Akromegaliaa voidaan hoitaa leikkauksella, sädehoidolla ja lääkkeillä. Hoito tähtää aivolisäkkeessä olevan kasvaimen koon pienentämiseen ja edelleen kasvuhormonin ja IGF-1:n pitoisuuden laskemiseen veressä.
Lue lisää:
Diagnoosi
Akromegalian toteaminen
Akromegalian diagnoosi tehdään erikoissairaanhoidossa. Laboratoriotutkimuksissa mitataan veren kasvuhormonin sekä IGF-1:n pitoisuudet. Laboratoriotulokset tulkitsee yleensä endokrinologian erikoislääkäri. Diagnoosi vahvistetaan sokerirasituskokeella. Hyvänlaatuisen kasvaimen koko ja sijainti selvitetään magneettikuvauksella.
Akromegalia
Akromegalia on harvinainen sairaus, joka todetaan Suomessa vuosittain noin 20:lla henkilöllä. Useimmiten akromegalia ilmenee 40–50 vuoden iässä, mutta se voi myös ilmetä missä iässä tahansa. Akromegalia todetaan yhtä usein miehillä ja naisilla. Koska sairauden oireet kehittyvät yleensä hitaasti, voi sen tunnistaminen kestää pitkään, jopa 8–10 vuotta oireiden alkamisesta. Oireiden tunnistamista hankaloittavat oireiden laaja-alaisuus ja yksilöllisyys.
Akromegalian aiheuttaa aivojen alla sijaitsevan aivolisäkkeen hyvänlaatuinen rauhaskasvain, joka tuottaa kasvuhormonia. Kasvuhormoni on pituuskasvua ja elimistön muita välttämättömiä toimintoja säätelevä hormoni. Aikuisella kasvuhormonin liikaeritys voi aiheuttaa kärkijäsenten, eli nenän, leuan, kämmenten ja jalkaterien suurenemista. Pitkälle kehittyneessä akromegaliassa kasvonpiirteet voivat muuttua, vaikka muutokset tapahtuvat niin hitaasti, että niitä on vaikea havaita.
Hoitamaton akromegalia lisää riskiä sairastua sydän- ja verisuonisairauksiin. Muita akromegaliaan liittyviä sairauksia ovat esimerkiksi diabetes ja paksusuolen kasvaimet.
Lue lisää:
- Endo.fi: Akromegalia
- Terveydentukena.fi: Akromegalia
- Sairastuminen herättää monenlaisia tunteita. Joskus sairastuminen voi aiheuttaa henkisen kriisin. Ota tarvittaessa yhteys oman hoitavan yksikkösi sairaanhoitajaan. Erilaisissa elämän kriisitilanteissa apua on saatavilla:
Tutkimukset
Kutsu tutkimuksiin
- Joskus ensikäyntiä odottaessa aika voi tuntua hyvin pitkältä. Lähetteen käsittelevä lääkäri kuitenkin arvioi tutkimusten ja vastaanoton kiireellisyyden, joten jos voinnissasi ei tapahdu yllättäviä muutoksia, odotathan rauhassa.
- Jos vointisi yllättäen heikkenee ennen ensikäyntiäsi, ota yhteyttä hoitavaan tahoon (yleensä se yksikkö, josta lähete on tehty).
Tutkimukset erikoissairaanhoidossa
Erikoissairaanhoidon vastaanotolla, yleisimmin endokrinologian poliklinikalla, käydään läpi aiemmat sairautesi ja niiden hoito, elämäntapatekijät, sukuhistoria, akromegalian oireet ja niiden kesto. Hoidostasi vastaa akromegaliaan perehtynyt lääkäri, vaikka vastaanotolla sinua voi hoitaa erikoistuva lääkäri. Hoitojakso liittyy akromegaliaan ja sen liitännäissairauksiin. Voit olla yhteydessä terveyskeskuslääkäriisi muissa terveyteesi liittyvissä asioissa.
Laboratoriotutkimukset
Usein kasvuhormonin ja IGF-1:n pitoisuuksien mittaus uusitaan erikoissairaanhoidossa, koska toistetut mittaukset varmentavat tulosten luotettavuutta. Kasvuhormonin liikatuotto voidaan varmistaa mittaamalla sen pitoisuuksia verestä sokerirasituskokeen aikana. Akromegaliassa sokerirasituksen yhteydessä normaalisti tapahtuva kasvuhormonierityksen estyminen on normaalia heikompaa. Kasvain erittää joskus myös maitohormonia eli prolaktiinia, jonka pitoisuus tutkitaan verestä. Lisäksi yleensä määritetään muiden aivolisäkehormonien ja sokeri- ja rasva-aineenvaihdunnan verikokeita. Muut tutkimukset suunnitellaan yksilöllisen harkinnan mukaan.
Kuvantamistutkimukset
Vasta, kun akromegalia on varmentunut laboratoriotutkimuksissa, etsitään liiallisen kasvuhormonierityksen lähdettä kuvantamistutkimuksilla. Ensisijainen tutkimus on aivolisäkkeen magneettitutkimus (MRI), koska hyvänlaatuinen aivolisäkekasvain on ylivoimaisesti yleisin kasvuhormonin liikaerityksen aiheuttaja.
Lue lisää:
- Endo.fi: Akromegalia
- Terveyskirjasto.fi: Akromegalia
- Sairastuminen herättää monenlaisia tunteita. Joskus sairastuminen voi aiheuttaa henkisen kriisin. Ota tarvittaessa yhteys oman hoitavan yksikkösi sairaanhoitajaan. Erilaisissa elämän kriisitilanteissa apua on saatavilla:
Lähete erikoissairaanhoitoon
Akromegalian alkututkimukset tehdään perusterveydenhuollossa. Mikäli akromegalian epäily jatkuu, saat sieltä lähetteen tarkempiin tutkimuksiin erikoissairaanhoitoon, pääsääntöisesti oman alueesi endokrinologian poliklinikalle. Tarvittaessa erikoissairaanhoito pyytää perusterveydenhuollosta lisätietoja tai voi ohjata hoitosi takaisin sinne konsultaatiovastauksen kanssa.
Lähetteen vastaanottaja erikoissairaanhoidossa arvioi, miten kiireellisesti erikoissairaanhoidon tutkimuksia tarvitaan. Yleensä akromegalian oireet ovat kestäneet jo pitkään, mutta eivät edellytä kiireellistä arviointia, joten aikaa ensimmäisiin tutkimuksiin voi joutua usein odottamaan joitakin viikkoja tai kuukausia.
Perusterveydenhuollon tutkimukset
Tutkimukset perusterveydenhuollossa alkavat joko oireidesi tai kliinisten löydösten pohjalta. Akromegalian epäily voi herätä, jos sinulla on ollut esimerkiksi pitkäaikaista, epäselvää oireilua (Lue lisää kohdasta Oireet), purennan muutoksia tai jopa ulkonäön muutoksia. Perustutkimuksiin kuuluvat oireiden keston ja laadun selvittäminen, kliininen tutkimus lääkärin vastaanotolla ja usein myös laboratoriotutkimuksia. Perusterveydenhuollossa voidaan käyttää seerumin IGF-määritystä (IGF-1 on insuliininkaltainen kasvutekijä) akromegalian diagnostiikassa. Jos IGF-1 on suurentunut, on erikoissairaanhoidon konsultaatio yleensä tarpeen. Tällöin akromegalian epäily jatkuu, mutta diagnoosi vaatii vielä varmennusta.
Normaali seerumin IGF-1 pitoisuus yleensä poissulkee akromegalian mahdollisuuden, jolloin muiden sairauksien selvittelyä oireidesi ja tilanteesi selittäjänä jatketaan tarpeen mukaan. Joskus harvinaissairauden löytäminen voi kestää pitkään. Jokaisen akromegaliaa sairastavan polku on yksilöllinen.
Oireet
Akromegalia syntyy, kun aivolisäkkeen hyvänlaatuinen rauhaskasvain tuottaa normaalia enemmän kasvuhormonia (ks. Kuva 1).
Kuva 1. Akromegalian synty ja oireet (Kuva: Terveydentukena.fi: Akromegalian oireet)
Akromegalian oireet ovat tyypillisesti laaja-alaisia, ne vaihtelevat yksilöllisesti ja kehittyvät hitaasti. Voit esimerkiksi huomata, että sormukset eivät enää mahdu sormeesi kuten ennen, tai että kengän kokosi on kasvanut. Koska akromegalia kehittyy yleensä hitaasti, aikaisimmat oireet tai muutokset jäävätkin helposti havaitsematta.
Akromegalian oireita voivat olla esimerkiksi:
- Kämmenien ja jalkaterien kasvaminen, sormien paksuuntuminen
- Kasvonpiirteiden muuttuminen, leuan, otsan ja nenän kasvaminen, sekä huulten ja kielen paksuuntuminen
- Päänympärysmitan suurentuminen
- Äänen madaltuminen
- Kuorsaaminen ja yölliset hengityskatkokset, uniapnea
- Väsymys, uniongelmat
- Ihon paksuuntuminen ja rasvoittuminen
- Liikahikoilu
- Nivelkivut
- Päänsärky
- Näköaistin ongelmat
- Naisilla epäsäännölliset kuukautiset, miehillä erektio-ongelmat
- Verenpaineen kohoaminen, sydämen suureneminen
- Diabetes
- Paksusuolen kasvaimet
- Kasvuikäisillä pituuskasvun kiihtyminen
Akromegalian aikainen tunnistaminen ja hyvä hoito on tärkeää sekä elämänlaadun että yleisen terveyden vuoksi. Jos sinulla on useita akromegaliaan liittyviä oireita, ota yhteys hoitavaan lääkäriisi tai terveysasemalle tutkimuksia varten.
Lue lisää:
Työryhmä
Työryhmä
Tekijät
Aapo Aro, dosentti, kardiologian erikoislääkäri
Hyks Sydän- ja keuhkokeskus
Anne-Mari Hekkala, LT, sisätautien ja kardiologian erikoislääkäri, ylilääkäri
Suomen Sydänliitto ry
Matilda Jylhä, Kardiologian erikoislääkäri, Vantaan Aluekardiologi.
HUS Sydän- ja keuhkokeskus, Peijaksen sairaala.
Niina Palin, Kardiologian erikoislääkäri
HUS Sydän- ja keuhkokeskus
Pekka Raatikainen, dosentti, ylilääkäri, kardiologian ja sisätautien erikoislääkäri
HUS Sydän- ja keuhkokeskus
Katja Survonen, Sydänhoitaja
HUS Sydän- ja keuhkokeskus
Yhdyshenkilö
Aapo Aro, dosentti, kardiologian erikoislääkäri
Hyks Sydän- ja keuhkokeskus
050 427 0194
Kiitämme eteisvärinäpotilaan hoitoketjutyössä aiemmin mukana olleita henkilöitä – erityisesti dosentti Mika Lehtoa.
Uusiutunut eteisvärinä perusterveydenhuollossa
Uusiutunut eteisvärinä perusterveydenhuollossa
Uusiutunut eteisvärinä
- Oireisuus (EHRA-luokitus)
- Hyvä kliininen tutkimus
- EKG: Rytmihäiriön dg., iskemia
- Peruslaboratoriokokeet (jos saatavissa):
- PVKT
- K
- Na
- krea/GFR
- TnT jos epäillään sepelvaltimotapahtumaa
- Thorax-rtg: Jos ei ole otettu tai epäiltäessä muita sydän- ja keuhkosairauksia tai vajaatoimintaa.
Lähetetään päivystykseen, jos
- eteisvärinä, johon liittyy iskemiaa tai akuutin vajaatoiminnan oireet
- voimakasoireinen, kammiovasteeltaan nopea eteisvärinä
- oireinen bradykardia
- äskettäinen sydäntoimenpide
- mahdollisuus kääntöön akuuttitilanteessa (alle 48h oireiden alkamisesta). Pääsääntöisesti tähän pyritään, jos kyseessä on potilaan ensimmäinen flimmeriepisodi tai jos aiemman käännön yhteydessä on linjattu, että tarvittaessa kardioversio uusitaan.
Arvioi hoitolinja
Rytminhallinta
- Jos mahdollisuuksia rytminhallintaan, lähete kardiologian poliklinikalle
- Selvitä, löytyykö aiempia kardiologin lausuntoja hoitolinjaukseen liittyen
Sykkeenhallinta
- Päädyttäessä sykkeenhallintaan
- puretaan aiemmat antiarytmiset lääkkeet
- optimoidaan betasalpaajahoito
Lisätietoa:
Hoitolinjan valinta
Lähetetään kardiologian poliklinikalle, jos
- hoitolinjaus epäselvä: erikoislääkärin konsultaatio
- suunnitellaan elektiivistä kardioversiota (AK-hoito tulee olla aloitettu ohjeiden mukaan)
- tarvitaan rytmihäiriölääkitystä tai kajoavia hoitoja usein toistuvan, oireisen eteisvärinän vuoksi.: kardiologin tai asiaan perehtyneen sisätautilääkärin konsultaatio (tällöin tarvitaan myös echo ja kliininen rasituskoe)
- Huom. invasiivisen hoidon arviointi Sydän- ja keuhkokeskuksen poliklinikalla edellyttää potilaan käyntiä omalla kardiologilla.
Eteiskorvakkeen sulkutoimenpide (LAAC)
Eteiskorvakkeen sulkutoimenpide (LAAC)
- Perkutaanisella katetriteitse asennettavalla sulkulaitteella tehtävä vasemman eteiskorvakkeen sulku estää tromboembolisia aivotapahtumia yhtä tehokkaasti kuin varfariinihoito.
- Toimenpidettä tulisi harkita suuren tukosriskin potilaille, joilla vuotovaara on poikkeuksellisen suuri tai oraalinen antikoagulaatiohoito on vasta-aiheinen.
- Toimenpidettä voidaan harkita, jos suuren tukosriskin potilaalla ilmenee vakava vuotokomplikaatio terapeuttisen antikoagulaatiohoidon aikana.
Lisätietoa:
- Eteiskorvakkeen sulku (Eteisvärinä: Käypä hoito -suositus 2021)
- Läheteohjeistus
Uusiutunut eteisvärinä päivystyksessä
Uusiutunut eteisvärinä päivystyksessä
Uusiutunut eteisvärinä
- Oireisuus (EHRA-luokitus)
- Hyvä kliininen tutkimus
- EKG: Rytmihäiriön dg., iskemia
- Peruslaboratoriokokeet:
- PVKT
- K
- Na
- krea/GFR
- TnT jos epäillään sepelvaltimotapahtumaa
- Thorax-rtg: Jos ei ole otettu tai epäiltäessä muita sydän- ja keuhkosairauksia tai vajaatoimintaa.
Selvitä, löytyykö aiempia kardiologin lausuntoja hoitolinjaukseen liittyen
Rytminhallinta
- Mikäli eteisvärinän kesto alle 48 tuntia, ja potilaalla on ollut asianmukaisesti käytössään suora antikoagulantti tai varfariini, rytminsiirto voidaan tehdä heti
- Mikäli eteisvärinän kesto yli 48 tuntia tai tuntematon, ja mahdollisuuksia rytminhallintaan, lähete kardiologian poliklinikalle
- Ks. myös Rytminhallintaa puoltavia tekijöitä
Sykkeenhallinta
- Ks. Sykkeenhallintaa puoltavia tekijöitä
- Päädyttäessä sykkeenhallintaan
- lopetetaan aiemmat antiarytmiset lääkkeet
- optimoidaan betasalpaajahoito
Lisätietoa:
Hoitolinjan valinta
Sähköinen rytminsiirto
- Sähköistä rytminsiirtoa eli kardioversiota voidaan käyttää sekä akuutin eteisvärinäkohtauksen hoidossa että elektiivisesti.
- Sähköisessä rytminsiirrossa sinusrytmi palautetaan QRS-heilahdukseen synkronoidulla bifaasisella tasavirtaiskulla kevyen anestesian aikana.
- Sähköinen rytminsiirto on vasta-aiheinen, jos
- eteisvärinän syy on hoidettavissa (esim. elektrolyyttihäiriö, digitalismyrkytys tai vaikea kilpirauhasen liikatoiminta on korjattava ennen rytminsiirtoa)
- potilaalla on sinus- tai eteis-kammiosolmukkeen vaikea toimintahäiriö eikä hänellä ole tahdistinta
- rytmi vaihtelee spontaanisti sinusrytmin ja eteisvärinän välillä (rytmihäiriölääkkeitä voidaan käyttää).
Lääkkeellinen rytminsiirto
- Lääkkeellinen rytminsiirto tehoaa hyvin akuutissa eteisvärinässä, mutta sitä ei pidä käyttää elektiivisessä rytminsiirrossa, koska lääkkeet menettävät nopeasti tehoaan eteisvärinän pitkittyessä.
- Lääkkeellisessä rytminsiirrossa ei tarvita anestesiaa eikä edeltävää paastoa, minkä ansiosta se on helpommin toteutettavissa kuin sähköinen rytminsiirto.
- Haittapuolia ovat sähköistä rytminsiirtoa huonompi teho, proarytmian vaara ja muut lääkkeiden haittavaikutukset.
Lisätietoa:
Lääkkeellisen rytminsiirron toteutus (Eteisvärinä: Käypä hoito -suositus 2021)
Akuutin eteisvärinän rytminsiirrossa käytettäviä lääkkeitä (Eteisvärinä: Käypä hoito -suositus 2021)
- Eteisvärinän
- alku- ja dg-ajankohta (milloin ensimmäisen kerran eteisvärinää, tämä episodi)
- kohtausten määrä ja kesto
- aiemmat hoidot
- provosoivat tekijät
- Oireet: EHRA-luokitus
- CHA2DS2-VASc ja HAS-BLED -pisteytys
- AK-hoidon aloitusaika ja toteutuminen
- Pituus ja paino
- Muut sairaudet
- Lääkitys
- Aiemmat sydäntutkimukset ja niiden tulokset
- Sydämen UÄ: Vasen kammio (LV), EF, vasen eteinen (LA), läppäviat, muut merkittävät löydökset
- Laboratoriotutkimusten tulokset: PVKT, krea, K, Na, TSH
- THX-rtg, mikäli tehty
- EKG kohtauksen aikana ja sinusrytmissä.
- Mikäli on tehty Holter, niin nauhoitus tai lausunto siitä
- Potilaan toive hoitolinjasta
- Potilasta informoitu toimenpiteestä
Tahdistinhoito
Tahdistinhoito
- Tahdistinhoito ei ehkäise eteisvärinää, vaan mahdollistaa tehokkaan antiarytmisen lääkityksen käytön estämällä liiallista bradykardiaa
- Lisätietoa: Tahdistinhoito (Eteisvärinä: Käypä hoito -suositus 2021)
- Jos pysyvän eteisvärinän tai -lepatuksen aikaista syketasoa ei saada lääkityksellä riittävästi hillittyä, voidaan tehdä eteis-kammiosolmukkeen katkaisu. Ennen katkaisua laitetaan tahdistin, joka määrittää jatkossa syketason.
- Lisätietoa: Eteis-kammiosolmukkeen katetrihoito (Terveyskylä)
Läheteohjeistukset
Läheteohjeistukset
Päivystyksellisesti, jos
- vaikeat oireet ja nopea eteisvärinä tai
- akuuttia iskemiaa tai
- vajaatoimintaa tai ·
- epävakaa hemodynamiikka tai
- mahdollisuus kääntöön akuuttitilanteessa (alle 48h oireiden alkamisesta). Pääsääntöisesti tähän pyritään, jos kyseessä on potilaan ensimmäinen flimmeriepisodi tai jos aiemman käännön yhteydessä on linjattu, että tarvittaessa kardioversio uusitaan
- jos hoitolinjaus epäselvä: erikoislääkärin konsultaatio
- jos suunnitellaan elektiivistä rytminsiirtoa (AK-hoito tulee olla aloitettu ohjeiden mukaan)
- jos tarvitaan rytmihäiriölääkitystä tai kajoavia hoitoja usein toistuvan, oireisen eteisvärinän vuoksi: kardiologin tai asiaan perehtyneen sisätautilääkärin konsultaatio (tällöin tarvitaan myös echo ja kliininen rasituskoe)
Elektiivinen rytminsiirto
HUS:n aluella elektiivisiä rytminsiirtoja tehdään potilaan asuinpaikan perusteella Meilahden, Peijaksen, Jorvin, Haartmanin, Malmin, Lohjan, Hyvinkään ja Porvoon sairaalassa. Kaikki kardioversiolähetteet menevät ensin lähetekeskukseen, josta ne ohjataan oikeaan yksikköön.
Valtaosalla potilaista seuranta voidaan toteuttaa perusterveydenhuollossa:
- Päädyttäessä sykkeenhallintalinjaan
- Antikoagulaatiohoidon seuranta
- Useimpien rytmihäiriölääkkeiden seuranta (potilas sinusrytmissä)
- Ks. myös hoidon porrastus (ESH–PTH)
Seurantakäyntien ajoitus riippuu potilaan taustasairauksista ja kokonaistilanteesta sekä rytmihäiriöiden esiintymisestä.
Tuore eteisvärinä (PTH)
Tuore eteisvärinä (PTH)
Kuva: Eteisvärinän aikana rekisteröity 12-kytkentäinen EKG (Terveysportti)
Vasta alkanut tai havaittu eteisvärinä
- Oireisuus (EHRA-luokitus)
- Hyvä kliininen tutkimus
- EKG: Rytmihäiriön dg., iskemia
- Peruslaboratoriokokeet (jos saatavissa):
- PVKT
- K
- Na
- krea/GFR
- TSH
- TnT jos epäillään sepelvaltimotapahtumaa
- Thorax-rtg: Jos ei ole otettu tai epäiltäessä muita sydän- ja keuhkosairauksia tai vajaatoimintaa.
Lähetetään päivystykseen, jos
- eteisvärinä, johon liittyy iskemiaa tai akuutin vajaatoiminnan oireet
- voimakasoireinen, kammiovasteeltaan nopea eteisvärinä
- oireinen bradykardia
- äskettäinen sydäntoimenpide
- mahdollisuus kääntöön akuuttitilanteessa (alle 48h oireiden alkamisesta). Pääsääntöisesti tähän pyritään, jos kyseessä on potilaan ensimmäinen flimmeriepisodi tai jos aiemman käännön yhteydessä on linjattu, että tarvittaessa kardioversio uusitaan.
- kohonnut verenpaine
- sepelvaltimotauti
- sydämen vajaatoiminta
- diabetes
- uniapnea
- läppäviat
- alkoholiriippuvuus
- hypertyreoosi
- ylipaino
- muu lääkitys
Ks. myös Altistavien tekijöiden hoito
- Tärkeää, että hoitolinjaus tehdään jokaiselle eteisvärinäpotilaalle ja linjaus on helposti löydettävissä potilaan sairauskertomuksesta
- Sykkeen- tai rytminhallinnan valinnalla ei ole vaikutusta ennusteeseen tai antikoagulaatiohoidon tarpeeseen
- Valtaosa eteisvärinäpotilaista ei hyödy toistuvista rytminsiirroista, jos
- eteisvärinä aiheuttaa vain vähän oireita
- Onnistunut hoitolinjaus edellyttää seuraavia tietoja
- Eteisvärinän kesto (<48 h / >48 h)
- Eteisvärinän tyyppi (krooninen/paroksysmaalinen)
- Eteisvärinän aiheuttamien oireiden vaikeus (EHRA-luokitus)
- Tiedossa olevat taustasairaudet ja eteisvärinälle altistavat tilat
- Käytössä oleva lääkitys
- Mahdollinen tiedossa oleva, aiemmin kokeiltu eteisvärinän estolääkitys
- Tieto aiemmasta sydämen ultraäänitutkimuksesta
- Potilaan toive hoitolinjasta
- Tarvittaessa kardiologin tai sisätautilääkärin konsultointi
Lähetetään kardiologian poliklinikalle, jos
- kyseessä nuori (alle 65-v) potilas, jolla ensimmäinen eteisvärinä
- hoitolinjaus epäselvä: erikoislääkärin konsultaatio
- suunnitellaan elektiivistä kardioversiota (AK-hoito tulee olla aloitettu ohjeiden mukaan)
- tarvitaan rytmihäiriölääkitystä tai kajoavia hoitoja usein toistuvan, oireisen eteisvärinän vuoksi.: kardiologin tai asiaan perehtyneen sisätautilääkärin konsultaatio.
Ei lähetetä kardiologian poliklinikalle
- Oireettomat ja lieväoireiset (EHRA 1–2) iäkkäät potilaat
Eteisvärinäpotilaan Tutkimukset
Eteisvärinäpotilaan tutkimukset
Thoraxröntgenkuva
• epäiltäessä muita sydän- tai keuhkosairauksia tai sydämen vajaatoimintaa
EKG:n pitkäaikaisrekisteröinti
• rytmihäiriön diagnostiikka käyttäytyminen ja hoidon seuranta
• kammiovasteen arviointi
Kliininen rasituskoe
• rytmihäiriön diagnostiikka ja hoidon seuranta
• sepelvaltimotaudin sulkeminen pois, kun suunnitellaan flekainidilääkitystä.
Ruokatorven kautta tehtävä sydämen kaikututkimus
• suunniteltaessa varhaista (TEE-ohjauttua) rytminsiirtoa
Elektrofysiologinen tutkimus
• rytmihäiriön diagnostiikka (takykardian mekanismin selvittäminen. laukaisevan rytmihäiriön tunnistaminen ja hoito)
• eteisvärinän katetriablaatiohoitoa suunniteltaessa
• eteis-kammiosolmukkeen katkaisu
Lisätietoa:
Tutkimukset (Eteisvärinä: Käypä hoito -suositus 2021)
Rytmihäiriölääkkeet
Rytmihäiriölääkkeet
- Eteisvärinä uusiutuu suurella osalla potilaista ilman hoitoa, ja estohoitoa on harkittava, jos potilas sietää eteisvärinää huonosti
- Estohoito suunnitellaan yksilöllisesti unohtamatta perussairauksien hoitoa ja invasiivisen hoidon mahdollisuuksia
- Sydämen ultraäänitutkimus on perusteltua tehdä aina ennen estolääkityksen aloittamista.
Estolääkityksen valintaan vaikuttavat tekijät
- Ks. kuva Eteisvärinän estolääkityksen valinta (Käypä hoito -suositus)
Lisätietoa:
- Estolääkitys (Eteisvärinä: Käypä hoito -suositus 2021)
- Estolääkityspotilaan seuranta
Ablaatiohoito
Ablaatiohoito
Katetriablaatiohoito estää eteisvärinän uusiutumista tehokkaammin kuin lääkehoito ja parantaa merkitsevästi potilaiden elämänlaatua. Katetriablaation pääasiallisena aiheena on voimakasoireinen, lääkehoitoon reagoimaton eteisvärinä.
Parhaiten ablaatiohoitoon sopivat potilaat, joilla
- on kohtauksittainen eteisvärinä ja joilla ei ole todettu merkittävää rakenteellista sydänvikaa
- vasen eteinen ei ole huomattavasti laajentunut (poikkimitta alle 5 cm)
- todetaan runsaasti T-aallon päälle ajoittuvia eteislisälyöntejä (”P-on-T”-ilmö)
- kaikille potilaille aloitetaan antikoagulaatiohoito ennen toimenpidettä ja sitä jatketaan vähintään 2 kuukauden ajan toimenpiteen jälkeen.
Lisätietoa:
- Katetriablaatio eteisvärinän estossa (Eteisvärinä: Käypä hoito -suositus 2021)
- Lähete eteisvärinän katetriablaatiohoitoon
- Tietoa potilaalle (Terveyskylä)
Hoitolinjan valinta
Hoitolinjan valinta
Rytminhallinnalla tarkoitetaan sinusrytmin ylläpitämistä rytminsiirroilla, rytmihäiriölääkkeillä ja valikoiduissa tapauksissa katetriablaatiohoidolla.
Sykkeenhallinnalla tarkoitetaan pysyväksi jätetyn eteisvärinän syketaajuuden optimointia. Tässä on tärkeätä erottaa sykkeenhallintalinja, joka on hoitovalinta. Sykekontrollia tarvitaan aina, vaikka olisi valittu rytminhallinta. Sykekontrolli tarkoittaa sitä, että sykettä hidastetaan eteisvärinäkohtauksen aikana.
Huomioi yksilöllistä hoitolinjaa valitessa:
- potilaan oireet (EHRA-luokitus)
- muut (sydän)sairaudet
- tromboembolisten komplikaatioiden vaaratekijät
- rytmihäiriön kesto (<48 h vai >48 h)
- hoidon odotettavissa olevat hyödyt ja haitat
- potilaan toiveet.
Sykkeenhallinta
- oireettomat ja lieväoireiset (EHRA 1–2) iäkkäät potilaat.
- oireiden hallittavuus kammiovastetta hidastavilla lääkkeillä
- eteisvärinän uusiutuminen nopeasti (alle 1–2 kuukauden kuluessa rytminsiirrosta) estohoidosta huolimatta
- kookas vasen eteinen: rytminsiirron onnistuminen ja sinusrytmin säilyminen ovat epätodennäköisiä, jos vasemman eteisen poikkimitta on yli 5 cm 59
- eteisvärinän yhtäjaksoinen kestäminen yli 6–12 kuukautta
- vähäinen fyysinen aktiivisuus.
Hoidon odotettavissa olevat hyödyt ja haitat Ensimmäisen oireisen eteisvärinäkohtauksen ilmaannuttua sinusrytmin palauttamista kannattaa yrittää lähes poikkeuksetta. Oireettomilla ja lieväoireisilla iäkkäillä potilailla ennuste ja elämänlaatu ovat vähintään yhtä hyvät sykkeenhallinnan kuin lääkkeellisen rytminhallinnan aikana.
- Ks. Sykkeenhallinta pysyvässä eteisvärinässä (Eteisvärinä: Käypä hoito -suositus 2021)
Rytminhallinta
- kammiotaajuutta hidastavasta lääkityksestä huolimatta todetaan vaikeita oireita
(EHRA 3–4) tai hemodynaamisia ongelmia - vaste rytmihäiriön estohoitoon on hyvä
- vasen eteinen on normaalikokoinen
- rytmihäiriö on kestänyt alle 6 kuukautta
- potilas on fyysisesti aktiivinen.
Rytminsiirto
Rytminsiirto päivystyspoliklinikalla
- Rytmisiirto (sähköinen) on tehtävä heti, jos eteisvärinä romahduttaa potilaan hemodynamiikan
- Mikäli potilaalla on ollut asianmukaisesti käytössään suora antikoagulantti tai varfariini, rytminsiirto voidaan tehdä
- Suuren riskin potilaalle (CHA2DS2-VASc ≥ 2) aloitetaan akuutin eteisvärinän rytminsiirron yhteydessä pysyvä antikoagulaatiohoito. Hoito on aloitettava antamalla joko pienimolekyylistä hepariinia hoitoannoksella tai suoraa antikoagulanttia jo ennen rytminsiirtoa
- Tahdistinpotilaiden rytminsiirto kannattaa ensisijaisesti tehdä lääkkeellisesti
- Ks. Antikoagulaatiohoito rytminsiirron yhteydessä (HUS-ohje)
- Jos akuuttia iskemiaa tai epävakaa hemodynamiikka, päivystyslähete sairaalaan
- Lähete elektiiviseen rytminsiirtoon
- Arvioi ja kirjaa
- EHRA-oireisuus
- CHA2DS2VASc-pisteet
- Liitännäissairaudet, alkoholin käyttö
- Kammiovaste
- Verenpaine
- Lisätutkimusten tarve: Sydämen ultraääni
- Hoida
- Kammiovaste
- Verenpaine
- Sydämen vajaatoiminta
Ks. Antikoagulaatiohoito rytminsiirron yhteydessä (HUS-ohje)
Erityiskysymyksiä
Antikoagulaatiohoidon erityiskysymyksiä
Hyytymishäiriöyksikkö
Hyytymishäiriöyksikkö keskittyy tukos- ja verenvuoto-ongelmien kokonaisvaltaiseen arvioon yhdistämällä laboratoriotietoja vallitsevaan kliiniseen tilanteeseen. Tehtävinä ovat varhainen hyytymishäiriöiden tunnistaminen sekä diagnostiikka, hoito ja seuranta. Yksikkö palvelee useita erikoisaloja. Ydintoimintoja ovat konsultaatiot ja potilasneuvonta.
Lisätietoa:
Hyytymishäiriöyksikön konsultaatiot ja lähetteet: Ohjeita lähettävälle lääkärille (hematology.fi)
LMWH:n käyttöohje elektiivisen rytminsiirron yhteydessä
- Potilaalle, jolla on >48 tuntia tai tietämättömän ikäinen eteisvärinä ja jolle suunnitellaan elektiivistä rytminsiirtoa voidaan rytminsiirto tehdä kardiologin tai hyytymisyksikön suosituksen perusteella käyttäen verenohennushoitona myös LMWH:ta.
- Hoito aloitetaan painon mukaisella hoitoannoksella kerran päivässä.
- Vähintään kolmen pistoksen jälkeen potilaasta otetaan 10-12 tunnin AntiFxA-arvo, ja varmistetaan, että verenohennustaso on sopiva. Potilas jatkaa tällä samalla annoksella pistoksia kahdesti vuorokaudessa rytminsiirtoa edeltävästi vähintään 3 viikkoa ilman taukoja.
- Rytmisiirron jälkeen antikoagulaatiohoidon jatko arvioidaan CHA2DS2VASc-pisteytyksen avulla. Pienen riskin potilailla (CHA2DSVASc = 0), antikoagulaatiohoito voidaan yleensä lopettaa 4 viikon kuluttua rytminsiirrosta.
Tarkempaa tietoa ak-hoidosta toimenpiteiden yhteydessä saat toimenpideyksiköstä ja alla olevista linkeistä
- Suorat oraaliset antikoagulantit ja elektiivinen toimenpide (hematology.fi)
- Antitromboottisen lääkityksen tauotus elektiivisiin toimenpiteisiin (hematology.fi)
- Antikoagulantit ja puudutukset (hematology.fi)
- Suorat oraaliset antikoagulantit ja päivystysleikkaus (hematology.fi)
- Antitromboottisen lääkityksen kumoaminen päivystysleikkauksissa (hematology.fi)
Jatkoseuranta
Antikoagulaatiohoidon jatkoseuranta
Suoraa antikoagulanttia käyttävän potilaan seuranta
| Laboratoriotutkimukset | Muut seurattavat asiat | |
| Hoidon aloitus | •PVKT •P-TT •krea/GFR •ALAT |
•Verenpaine •CHA2DS2-VASc •HAS-BLED, vuotoanamneesi •Muu lääkitys (yhteisvaikutukset) |
| Ensimmäinen seurantakäynti tai kontakti 1kk hoidon aloituksesta | Harkinnan mukaan: •PVKT •krea/GFR •ALAT |
•Hoitomyöntyvyys •Vuoto- ja tukosoireet •Haittavaikutukset •Muu lääkitys (yhteisvaikutukset) |
| Jatkoseuranta 12 kk:n välein HUOM! Erityisryhmien tihennetty laboratorioseuranta perussairauden (esim. sydämen vajaatoiminta) mukaan. |
•PVKT •Krea/GFR •ALAT |
•Verenpaine •CHA2DS2-VASc •HAS-BLED, vuotoanamneesi •Hoitomyöntyvyys •Vuoto- ja tukosoireet •Haittavaikutukset •Muu lääkitys (yhteisvaikutukset) |
| Erityisryhmien tihennetty laboratorioseuranta perussairauden mukaan
•Munuaisten toiminta ja PVKT 3 kk:n välein, jos GFR 30–60 ml/min |
•PVKT •krea/GFR •ALAT |
•Verenpaine •CHA2DS2-VASc •HAS-BLED, vuotoanamneesi •Hoitomyöntyvyys •Vuoto- ja tukosoireet •Haittavaikutukset •Muu lääkitys (yhteisvaikutukset) |
Varfariinia käyttävän potilaan seuranta
Varfariinin annos säädetään INR-mittausten perusteella. Aivohalvauksen eston ja verenvuotokomplikaatioiden kannalta INR 2–3 on ihanteellinen hoitotaso. Pitkäaikaishoidossa INR määritetään yleensä kerran kuukaudessa ja annosta säädetään tarvittaessa alla olevan taulukon perusteella. Mittauksia tihennetään, jos arvot heittelevät tai potilaan muu lääkitys tai tila muuttuu.
| Annostelua jatketaan 7. päivänä mitatun INR-arvon mukaisesti seuraavasti | |
| INR | Annos milligrammoina |
| < 1,4 | Suurenna viikkoannosta 20 % |
| 1,5–1,9 | Suurenna viikkoannosta 10 % |
| 2,0–3,0 | Sama viikkoannos |
| 3,1–4,5 | Pienennä viikkoannos 10 % |
| > 4,5 | Tauko kunnes INR < 3,0 ja pienennä viikkoannosta 20 % |
Taulukko: Varfariinin annoksen säätely INR-arvojen mukaan ylläpitohoidossa
Hoidon aloitus
Antikagulaatiohoidon aiheet eteisvärinässä
Antikoagulaatiohoidon tarve arvioidaan modifioidun CHA2DS2VASc-pisteytyksen avulla (ks. taulukko ja riskilaskuri).
Verenvuotovaara arvioidaan HAS-BLED-pisteytyksen (ks. taulukko ja riskilaskuri) avulla ja kaikki hoidettavissa olevat verenvuodon vaaraa lisäävät tekijät pyritään korjaamaan. Suuressa tukosvaarassa olevilla antikoagulaatiohoito on yleensä aiheellinen, vaikka vuotovaara olisi koholla.
Antikoagulaatiohoidon aloitus
- Vastuu antikoagulaatiohoidon aloituksesta on aina lääkärillä, joka toteaa tuoreen eteisvärinän.
- Useimmille uusille eteisvärinänpotilaille suora antikoagulantti on ensijainen vaihtoehto.
- Pitkäaikaishoidossa hyvin toteutunutta varfariinihoitoa ei tarvitse vaihtaa suoraan antikoagulanttiin.
- ASA lopetetaan, kun aloitetaan antikoagulaatiohoito ellei sen käytölle ole erityistä syytä (esim. tuore sepelvaltimon pallolaajennus toimenpide)
Ennen suoran antikoagulantin tai varfariinin käytön aloittamista on
- arvioitava potilaan tukosvaara, ks.
- varmistettava, ettei potilaalla ole antikoagulaatiohoidon tai spesifisen lääkkeen vasta-aiheita (mitraalistenoosi/potilaalla mekaaninen tekoläppä)
- tutkittava, onko vuotovaara suurentunut, ja korjattava kaikki ne vuotovaaraa lisäävät tekijät, joihin voidaan vaikuttaa.
- HAS-BLED-laskuri
- HAS-BLED-pisteytys
- Jos vakavan verenvuodon vaara on tästä huolimatta suurempi kuin eteisvärinän aiheuttama tukosvaara, antikoagulaatiohoitoa ei pidä aloittaa, mutta eteiskorvakkeen sulku voi tulla kyseeseen
- selvitettävä, onko käytössä tukos- tai vuotavaaraa lisääviä lääkkeitä (yhteisvaikutukset)
- tarkistettava verenpaine sekä munuaisten ja maksan toiminta
- varmistettava hoitomyönteisyys.
Suositeltavia laboratoriotutkimuksia ovat
- perusverenkuva (Hb, trombosyytit)
- Krea (eGFR)
- ALAT
- P-TT (INR)
Tromboembolisten komplikaatioiden vaaran arviointi modifioidun CHA2DS2VASc-pisteytyksen avulla
Punaisella merkittyihin vaaratekijöihin ei voida vaikuttaa, mutta muihin tekijöihin liittyvää vaaraa voidaan pienentää niiden hyvällä hoidolla. Dekompensaation aiheuttanut sydämen vajaatoiminta altistaa tukoksille riippumatta vasemman kammion ejektiofraktiosta.
| Riskitekijä | Pisteet | |
| Congestive heart failure | Sydämen vajaatoiminta | 1 |
| Hypertension | Kohonnut verenpaine | 1 |
| A2ge ≥ 75 years | Ikä ≥ 75 vuotta | 2 |
| Diabetes | Diabetes | 1 |
| S2troke or TIA | Aiempi aivohalvaus tai TIA | 2 |
| Vascular disease | Valtimosairaus 1 | 1 |
| Age 65–74 years | Ikä 65–74 vuotta | 1 |
| Sex catecory female | Naissukupuoli, jos ikä on ≥ 75 vuotta | 1 |
| 1 Aiempi sydäninfarkti, aortankaaren plakki tai vaikea perifeerinen valtimosairaus. |
||
Vuotovaaran arviointi HAS-BLED-pisteytyksen avulla
Jokainen kohta on yhden pisteen arvoinen. Punaisella merkittyihin vaaratekijöihin ei voida vaikuttaa, mutta muihin tekijöihin liittyvää vaaraa voidaan useimmissa tapauksissa pienentää niiden hyvällä hoidolla. Vuotovaara on suurentunut, jos pisteiden summa on vähintään 3. Huomioi myös mahdollinen anemia ja trombosytopenia.
| Riskitekijä | Pisteet | |
| Hypertension | Systolinen verenpaine yli 160 mmHg | 1 |
| Abnormal liver or kidney function | Maksan tai munuaisten vaikea toimintahäiriö | 1 molemmista |
| Stroke | Aikaisempi aivohalvaus | 1 |
| Bleeding | Verenvuototaipumus 1) | 1 |
| Labile INR | INR-arvojen vaihtelu | 1 |
| Elderly | Ikä yli 65 vuotta | 1 |
| Drugs or alcohol | Vuotoriskiä lisäävä lääkitys tai alkoholin runsas käyttö | 1 molemmista |
| 1) syöpä, anemia, trombosytopenia, trombosyyttinen toimintahäiriö, aiempi vuoto | ||
Lisätietoa:
Antikoagulaatiohoito (Eteisvärinä: Käypä hoito -suositus 2021)
Tarvitaanko AK-hoitoa? (Terveysportti)
Oraalisen antikoagulantin valinta (Eteisvärinä: Käypä hoito -suositus 2021)
AK-hoito akuutissa (alle 48 h) eteisvärinässä (Eteisvärinä: Käypä hoito -suositus 2021)
Suora antikoagulanttihoito aloitetaan suoraan ylläpitoannoksella. Ylläpitoannosta määritettäessä huomioidaan mm. potilaan ikä ja munuaisten toiminta (ks. kuva).
Lisätietoa:
Antikoagulaatiohoito (Eteisvärinä: Käypä hoito -suositus 2021)
Suorien antikoagulanttien käyttö eteisvärinässä
Suorat oraaliset antikoagulantit ei-läppäperäisessä eteisvärinässä
Hoitoa aloitettaessa varfariinia annetaan yleensä alkuannoksella kolmen päivän ajan, minkä jälkeen annos säädetään INR-arvojen mukaan. Vanhuksilla ja potilailla, joilla INR on lähtötilanteessa >1.2 suositeltava alkuannos on hoito suositellaan aloitettavan 3 mg tableteilla. Muissa tapauksissa voidaan yleensä käyttää 5 mg tabletteja. Tarkempia ohjeita varfariinihoidon aloitukseen löytyy mm. THL:n Antikoagulaatiohoidon käsikirjasta.
Lisätietoa:
Varfariini (Eteisvärinä: Käypä hoito -suositus 2021)
Suorat antikoagulantit
- Apiksabaani (Eliquis) (Käypä hoito)
- Apiksabaani (Eliquis) (Lääkeinfo.fi)
- Dabigatraani (Pradaxa) (Käypä hoito)
- Dabigatraani (Pradaxa) (Lääkeinfo.fi)
- Rivaroksabaani (Xarelto) (Käypä hoito)
- Rivaroksabaani (Xarelto) (Lääkeinfo.fi)
- Edoksabaani (Lixiana) (Käypä hoito)
- Edoksabaani (Lixiana) (Lääkeinfo.fi)
Potilasmateriaalit
Potilasmateriaalit
Eteisvärinä
- Potilasohje: eteisvärinä (Käypä hoito -suositus)
- Eteisvärinä (Sydän.fi)
- Formaksflimmer (Sydän.fi)
Antikoagulaatiohoito
- Varfariini (lääkeinfo.fi)
- Marevan ja ruokavalio (sydän.fi)
- Apiksabaani (lääkeinfo.fi)
- Dabigatraani (lääkeinfo.fi)
- Edoksabaani (lääkeinfo.fi)
- Rivaroksabaani (lääkeinfo.fi)
- Suoran antikoagulantin käyttö -kortti (Sydänliitto)
- Antikoagulaatiohoito-opas (Sydänliitto)
- Antikoagulationsbehandling (Sydänliitto)
Eteisvärinän katetriablaatio
Potilasohjauksen tueksi
Videot potilaille
Hoitopaikka
Lisää tähän tekstiä.
Hoidon ohjaus
Hoidon ohjaus
Tavoitteena on antaa eteisvärinäpotilaalle mahdollisimman hyvät tiedot ja taidot hoidon toteuttamiseen ja sitä koskevien päivittäisten valintojen ja päätösten tekemiseen. Riittävä ohjaus ja tuki erityisesti sairastumisvaiheessa ovat tärkeitä omahoidon myöhemmän onnistumisen kannalta.
Parhaimmillaan hoidonohjaus on moniammatillista yhteistyötä. Hoidonohjaukseen osallistuvien työnjaosta ja yhteistyöstä tulee olla hoitopaikassa suunnitelma.
Hoidon ohjauksen tärkeimmät teemat
Kerro potilaalle ja varmista, että hän on tietoinen:
- Mikä eteisvärinä on
- Anna potilaalle myös kirjallinen Eteisvärinä-potilasopas (Sydänliitto)
- Kerro tiedon saannista: Sydanliito.fi, Terveyskyla.fi
- Mistä eteisvärinä johtuu, syyt -> kartoita potilaan altistavat tekijät eteisvärinälle
- Miten eteisvärinä oireilee – voi olla myös oireeton
- Opeta potilaalle oman pulssin tunnustelu, sydanliitto.fi/tunne-pulssisi
- Kerro aivoverenkiertohäiriöön viittaavista oireista
- Milloin potilaan täytyy hakeutua päivystykseen ja mihin, konkreettinen paikka /112
- Miten eteisvärinää tutkitaan
- Miten eteisvärinää hoidetaan:
- Perussairauksien ja altistavien tekijöiden hoito
- Hoitolinjan valinta: Sykkeenhallinta / rytminhallinta - kerro mitä ne tarkoittavat ja mikä on potilaan jatkohoito (esim. rytminsiirto)
- Mitä lääkkeitä potilaalle aloitetaan eteisvärinään / potilaalla on eteisvärinään ja miten lääkkeitä otetaan. Anna lääkelista.
- Omahoito ja elintavat
- B-lausunto
- Miksi antikoagulanttihoito aloitetaan ja mikä on potilaan antikoagulanttihoito
- Toteutus ja seuranta, anna myös kirjallinen potilasopas lääkkeestä
- Marevan-lääkkeen annostelu ja jatko-ohjeiden anto: kuka antaa jatkossa Marevan-lääkkeen annosohjeet (yhteystiedot) ja milloin potilas menee seuraavan kerran INR-kokeeseen
- Mikä on potilaan jatkohoitopaikka -> anna jatkohoitopaikan yhteystiedot (voi olla eri kuin Marevan-määräyksistä vastaava paikka )
Kerro myös Sydänpisteestä (HUS Postitalo sydänpoliklinikka), josta potilas saa tietoa ja tukea:
- Vertaistoiminnasta
- Omahoidosta
- Sydänliiton kursseista
- Sydänyhdistysten ja kuntien palveluista
Olemme avoinna:
ma-to klo 9-15
pe klo 9-13
Sydänpisteelle voit tulla käymään ilman ajanvarausta aukioloaikojemme puitteissa. Voit olla meihin yhteydessä myös puhelimitse 050 513 3212 tai sähköpostitse sydanpiste@sydanliitto.fi
HUS Postitalo sydänpoliklinikka
Elielinaukio 2 G, 1. krs.
Eteisvärinäpotilaan seuranta
Eteisvärinäpotilaan seuranta
- Oireisuus: (EHRA-luokitus)
- Sykkeenhallinnan ja rytminhallinnan riittävyys
- Päivitä ak-hoidon tarve
- Muiden sydän- ja verisuonisairauksien riskitekijöiden kartoituksen hoito
- Ak-hoidon toteutuminen, ks. eteisvärinäpotilaan antikoagulaatiohoito
- Hoitokomplianssi suorilla antikoagulanteilla
- Kontrolliväli suorilla antikoagulanteilla 3–12 kk, ks. suoraa antikoagulanttia käyttävän potilaan seuranta
- Varfariinihoidon toteutuminen (INR hoitotasolla 70 % ajasta)
- EKG vuosittain, huomioitava
- Kohtauksittaisen eteisvärinän muuttuminen pysyväksi tai estohoidon aikana sinusrytmin pysyminen
- Vasta-aiheiden ilmaantuminen rytmihäiriölääkitykselle: QRS-kompleksin leveneminen, QT-ajan piteneminen, LVH, iskemiamuutokset
- Laboratoriotutkimukset vuosittain
- PVKT
- K
- Na
- Krea/GFR
- Gluk
- Lipidit
- Estolääkityksen turvakokeet, eteisvärinän estolääkitys
Lisätietoa:
Seuranta Käypä hoito -suositus
Estolääkityspotilaan seuranta
| Rytmihäiriölääke | Hoidon aloitus | Hoidon seuranta | Tärkeimmät seurattavat asiat |
| Beetasalpaaja | Perusterveydenhuolto, erikoissairaanhoito | Perusterveydenhuolto | •Voidaan yleensä aloittaa perusterveydenhuollossa, kun perustutkimukset on tehty
•Oireista sinusbrakykardiaa tulee välttää |
| Sotaloli | Erikoissairaanhoito | Perusterveydenhuolto | •Sykeorjattu QT-aika pitäisi olla alle 500 ms
•Oireista sinusbrakykardiaa tulee välttää •On seurattava, ettei kehity hypokalemiaa eikä käyttöön saa ottaa muita QT-aikaa pidentäviä lääkkeitä |
| Flekanidi | Erikoissairaanhoito | Perusterveydenhuolto | •Viikon kuluessa hoidon aloituksesta lepo- tai rasitus-EKG hoidon aloittaneen lääkärin antaman ohjeen mukaan: jos kammiokompleksi levenee > 30 % tai ilmaantuu merkkejä iskemiasta, hoito lopetetaan ja otetaan yhteys erikoissairaanhoitoon. •Jos hoidon aikana ilmenee sydämen vajaatoimintaan tai sepelvaltimotautiin viittaavia oireita, hoito lopetetaan ja otetaan yhteys erikoissairaanhoitoon. |
| Dronedaroni | Erikoislääkäri (kardiologi tai sisätautilääkäri) | Erikoislääkäri (kardiologi tai sisätautilääkäri) | •Sydämen, keuhkojen, maksan ja kilpirauhasen toimintaa seurattava huolellisesti ja säännöllisesti (kokeet, EKG, rintakehän radiologinen tutkimus). Säännöllisessä käytössä seurataan lisäksi elektrolyyttejä
•EKG:ta seurattava väh. 6 kuukauden välein •Munuaisten toimintaa seurattava säännöllisesti hoidon aikana |
| Amiodaroni | Erikoislääkäri (kardiologi tai sisätautilääkäri) | Erikoislääkäri (kardiologi tai sisätautilääkäri) | •Maksan ja kilpirauhasen toimintaa seurattava huolellisesti ja säännöllisesti (kokeet, EKG, rintakehän radiologinen tutkimus). Säännöllisessä käytössä seurataan lisäksi elektrolyyttejä
•EKG:ta ja valtimoverenpainetta seurattava jatkuvasti (IV-annostelu) •Hemodynamiikkaa seurattava, jos keuhkojen toiminta vakavasti heikentynyt, hypotensio, tai vakaa kongestiivinen sydämen vajaatoiminta (IV-annostelu) •TSH, jos epäillään kilpirauhasen toimintahäiriötä |
Altistavien tekijöiden hoito
Altistavien tekijöiden hoito
Perussairauksien ja altistavien tekijöiden hoito:
- Perussairauksien hyvä hoito on eteisvärinän hoidon kulmakivi riippumatta valitusta hoitolinjasta.
- Päävastuu yleisimpien eteisvärinälle ja tromboembolisille komplikaatioille altistavien liitännäissairauksien, kuten hypertonian ja diabeteksen, diagnostiikasta ja hoidosta on perusterveydenhuollon lääkäreillä.
- Erikoissairaanhoidossa on syytä hoitaa tavanomaiseen lääkitykseen huonosti reagoivat ja sellaiset potilaat, joiden liitännäissairaus vaatii invasiivisia tutkimuksia tai hoitoa.
Yhteenveto eteisvärinän riskitekijöistä. Tummansinisellä värillä merkitty ne tekijät, joihin on mahdollista vaikuttaa.
Lähde: ESC-hoitosuositus (2020)
Potilaan ohjaus päivystyksessä
Potilaan ohjaus päivystyksessä
Tavoitteena on antaa eteisvärinäpotilaalle mahdollisimman hyvät tiedot ja taidot hoidon toteuttamiseen ja sitä koskevien päivittäisten valintojen ja päätösten tekemiseen. Riittävä ohjaus ja tuki erityisesti sairastumisvaiheessa ovat tärkeitä omahoidon myöhemmän onnistumisen kannalta.
Parhaimmillaan hoidonohjaus on moniammatillista yhteistyötä. Hoidonohjaukseen osallistuvien työnjaosta ja yhteistyöstä tulee olla hoitopaikassa suunnitelma.
Hoidonohjauksen teemat päivystyksessä
Tietoa eteisvärinästä
sekä aivoverenkiertohäiriöön viittaavat oireetLääkehoito, antikoagulanttihoidon toteutus (jos varfariini, anna tiedot kuka antaa annosohjeet ja milloin)
B-lausuntoJatkohoitopaikka, yhteystiedot
Päivystyksellinen hoitoon hakeutuminen, minne/112
Milloin on soitettava ambulanssi (112)?
- Jos rytmihäiriötuntemukseen liittyen menee taju (potilas pyörtyy) tai ilmenee aivoverenkierron häiriöitä kuten halvausoireita, puhehäiriöitä tai suupielen roikkumista, pitää kutsua pikaisesti apua.
- Samoin jos rytmihäiriökohtaukseen liittyy voimakasta rintakipua, hengenahdistusta tai huimausta, pitää soittaa hätänumeroon.
Anna kirjallinen Eteisvärinä-potilasopas (Sydänliitto)
Eteisvärinän syyt: potilaan altistavat tekijät eteisvärinälle, kartoita
Eteisvärinän hoitolinjat: sykkeenhallinta/rytminhallinta
Sydänliitto ja Terveyskylä hoidon tukena
Läheteohjeistukset
Läheteohjeistukset
Milloin lähetetään kardiologian poliklinikalle?
- Ensimmäinen eteisvärinä nuorella (alle 65-v) potilaalla
- Hoidon tehostuksen tarve
- Invasiivisen hoidon arvio (Huom. arvio Sydän- ja keuhkokeskuksen poliklinikalla edellyttää potilaan käyntiä ensin omalla kardiologilla)
Tiedot, jotka tarvitaan onnistuneeseen linjaukseen ja jotka pitäisi sisältyä erikoissairaanhoidon lähetteeseen
Eteisvärinän kesto (alle 48 tuntia / vähintään 48 tuntia)
Eteisvärinän tyyppi (kohtauksittainen/jatkuva/pysyvä)
Eteisvärinän aiheuttamien oireiden vaikeus (EHRA-luokitus)
Tiedossa olevat taustasairaudet ja eteisvärinälle altistavat tilat
Käytössä oleva lääkitys
Aiemmin kokeiltu eteisvärinän estolääkitys
Tieto aiemmasta sydämen ultraäänitutkimuksesta
Potilaan toive hoitolinjasta
Lähetepohjat
Lähetepohjat
- Potilaan pituus ja paino (BMI)
- Eteisvärinän kesto
- Eteisvärinän tyyppi (kohtauksittainen/jatkuva/pysyvä)
- Eteisvärinän aiheuttamien oireiden vaikeus (EHRA-luokitus)
- Tiedossa olevat tausta sairaudet ja eteisvärinälle altistavat tilat
- Käytössä oleva lääkitys
- Mahdollinen tiedossa oleva aiemmin kokeiltu eteisvärinän estolääkitys
- Sydämen ultraäänitutkimuksen lausunto, jos sellainen on tehty
- Potilaan toive hoitolinjasta
- Aiheellinen suuren tukosriskin eteisvärinäpotilaille, joille on tullut vakava verenvuotokomplikaatio antikoagulaatiohoidon aikana tai joille ei vuotovaaran vuoksi voida aloittaa antikoagulaatiohoitoa
- Potilaalla on suuri tukosriski CHA2DS2-VASc -pisteytys (> 2)
- Pituus ja paino (BMI), muut merkittävät sairaudet, aiemmat sydänleikkaukset ja nykyinen lääkitys
- Toimenpide tehdään yleisanestesiassa, joten potilaan tulee olla yleisanestesiakelpoinen
- Mahdollinen varjoaine tai ASA-yliherkkyys
- Toimenpiteen jälkeen yleensä käytetään ASA 100 mg 1x1 -lääkitystä 6 kk:n ajan
- Aiemmat sydäntutkimukset ja niiden tulokset
- sydämen UÄ-tutkimus: Vasen kammio (LV), EF, vasen eteinen (LA), läppäviat, muut merkittävät löydökset
- sepelvaltimoiden varjoainekuvaus
- Laboratoriotutkimusten tulokset: PVKT, krea, K, Na
- Potilaan toive hoitolinjasta.
- Potilasta informoitu toimenpiteestä.
- Eteisvärinän
- alku- ja dg-ajankohta (milloin ensimmäisen kerran eteisvärinää, tämä episodi)
- tyyppi (kohtauksittainen/jatkuva/pysyvä)
- kohtausten määrä ja kesto
- aiemmat hoidot
- provosoivat tekijät
- Oireet: EHRA-luokitus
- CHA2DS2-VASc ja HAS-BLED -pisteytys
- AK-hoidon aloitusaika ja toteutuminen
- Pituus ja paino (BMI)
- Muut sairaudet
- Lääkitys
- Aiemmat sydäntutkimukset ja niiden tulokset
- Sydämen UÄ: Vasen kammio (LV), EF, vasen eteinen (LA), läppäviat, muut merkittävät löydökset
- Laboratoriotutkimusten tulokset: PVKT, krea, K, Na, TSH
- EKG kohtauksen aikana ja sinusrytmissä.
- Mikäli on tehty Holter, niin nauhoitus tai lausunto siitä
- Potilaan toive hoitolinjasta
- Potilasta informoitu toimenpiteestä
- Eteisvärinän
- alku- ja dg-ajankohta (milloin ensimmäisen kerran eteisvärinää, tämä episodi)
- tyyppi (kohtauksittainen/jatkuva/pysyvä)
- kohtausten määrä ja kesto
- aiemmat hoidot
- provosoivat tekijät
- Oireet: EHRA-luokitus
- CHA2DS2-VASc ja HAS-BLED -pisteytys
- AK-hoidon aloitusaika ja toteutuminen
- Pituus ja paino (BMI)
- Muut sairaudet
- Lääkitys
- Aiemmat sydäntutkimukset ja niiden tulokset
- Sydämen UÄ: Vasen kammio (LV), EF, vasen eteinen (LA), läppäviat, muut merkittävät löydökset
- Laboratoriotutkimusten tulokset: PVKT, krea, K, Na, TSH
- THX-rtg, mikäli tehty
- EKG kohtauksen aikana ja sinusrytmissä.
- Mikäli on tehty Holter, niin nauhoitus tai lausunto siitä
- Potilaan toive hoitolinjasta
- Potilasta informoitu toimenpiteestä
Suositukset
Suositukset
KÄYPÄ HOITO -suositus
https://www.kaypahoito.fi/hoi50036
ESC (European Society of Cardiology)
https://www.escardio.org/Guidelines/Clinical-Practice-Guidelines/Atrial-Fibrillation-Management
EHRA (European Heart Rhythm Association)
https://academic.oup.com/europace/advance-article/doi/10.1093/europace/euab065/6247378
https://www.fincardio.fi/site/assets/files/1381/keymessages_ehra_noac_finland_bd.pdf
Hoidon porrastus
Hoidon porrastus
Eteisvärinän hoito on monimutkaista ja vaatii moniammatillista osaamista ja hyvää yhteistyötä eri erikoisalojen (mm. kardiologia, sisätaudit, neurologia ja hyytymisasiantuntijat) ja perusterveydenhuollon välillä.
- Erikoissairaanhoidon velvollisuutena on varmistaa alueellisten hoitoketjujen toimivuus ja järjestää oman alueensa hoitohenkilökunnalle koulutusta ja riittävät konsultaatiomahdollisuudet.
- Erikoissairaanhoidossa on syytä hoitaa tavanomaiseen lääkitykseen huonosti reagoivat ja sellaiset potilaat, joiden liitännäissairaus vaatii invasiivisia tutkimuksia tai hoitoa.
- Varsinaisen rytmihäiriölääkityksen (ryhmien I ja III lääkkeet) aloittaa kardiologi tai sydänsairauksien hoitoon perehtynyt sisätautilääkäri.
- Invasiivisen hoidon suunnittelu ja toteutus kuuluvat rytmikardiologille.
- Erikoissairaanhoidossa on syytä hoitaa tavanomaiseen lääkitykseen huonosti reagoivat ja sellaiset potilaat, joiden liitännäissairaus vaatii erikoissairaanhoitoa.
- Perusterveydenhuollon lääkäreillä on oltava hyvät perustiedot eteisvärinäpotilaan
- antikoagulaatiohoidon aiheista ja toteutuksesta
- hoitolinjan (sykkeen- vai rytminhallinta) valintaan vaikuttavista tekijöistä
- kammiotaajuuden optimoinnista
- estolääkityksen aiheista ja seurannasta
- invasiivisen hoidon aiheista
- Päävastuu yleisimpien eteisvärinälle ja tromboembolisille komplikaatioille altistavien liitännäissairauksien, kuten hypertonian ja diabeteksen, diagnostiikasta ja hoidosta on perusterveydenhuollon lääkäreillä.
- Hoitolinja (sykkeen- tai rytminhallinta) voidaan yleensä valita perusterveydenhuollossa. Ongelmatapauksissa on aiheellista konsultoida kardiologia. Beetasalpaajalääkitys voidaan aloittaa perusterveydenhuollossa. Terveyskeskus- tai työterveyslääkäri voi huolehtia potilaan jatkoseurannasta erikoislääkärin ohjeiden mukaisesti.
- Pysyvän eteisvärinän kammiotaajuuden optimoinnissa ja seurannassa päävastuu on perusterveydenhuollon lääkäreillä. Perusterveydenhuollon lääkäreillä on päävastuu antikoagulaatiohoidon toteutuksesta.
Paikalliset ohjeet
Paikalliset ohjeet
Lisää tähän tekstiä.
Ajoterveys
Ajoterveys
Eteisvärinä ei yleensä aiheuta pitkäaikaista työkyvyttömyyttä eikä estä autolla ajoa.
- Lyhytkestoinen sairausloma voi kuitenkin olla aiheellinen rytmihäiriökohtauksen, rytminsiirron tai esimerkiksi katetriablaatiohoidon takia.
- Ammattiautoilun jatkaminen edellyttää suositusten mukaan toteutuvaa antikoagulaatiohoitoa.
Lisätietoa:
Trafi
Ajoterveyden arviointiohjeet terveydenhuollon ammattilaisille
Pikaohje
Tuore eteisvärinä
Tuore eteisvärinä päivystyksessä
Eteisvärinän diagnoosi
Eteisvärinän diagnoosi perustuu rytmihäiriön aikana rekisteröityyn EKG:hen. Eteisvärinässä EKG:n perusviiva on epätasainen eikä normaali P-aalto erotu eteisten tiheän (450–600/min) ja organisoitumattoman sähköisen toiminnan vuoksi. Myös kammiotaajuus on epäsäännöllinen sähköimpulssien edetessä eteisestä kammioihin vaihtelevalla nopeudella.
Kuva: Eteisvärinän aikana rekisteröity 12-kytkentäinen EKG (Terveysportti)
Vasta alkanut tai havaittu eteisvärinä
Akuutti (kesto alle 48 tuntia) vai Pitkittynyt (kesto vähintään 48 tuntia)?
- Oireisuus (EHRA-luokitus)
- Hyvä kliininen tutkimus
- EKG: Rytmihäiriön dg., iskemia
- Peruslaboratoriokokeet:
- PVKT
- K
- Na
- krea/GFR
- TnT jos epäillään sepelvaltimotapahtumaa
- Thorax-rtg: Jos ei ole otettu tai epäiltäessä muita sydän- ja keuhkosairauksia tai vajaatoimintaa.
- Antikoagulaatiohoito tulee aloittaa aina mahdollisuuksien mukaan päivystyksessä.
- Riskipisteiden laskuri (tukos- ja vuotovaara)
- Antikoagulaatiohoidon tarpeen arviointi (Eteisvärinä: Käypä hoito -suositus, 2021)
- Antikoagulaatiohoito (AK) akuutissa (alle 48 tuntia kestäneessä) eteisvärinässä (Eteisvärinä: Käypä hoito -suositus, 2021)
- Antikoagulaatiohoidon toteutus
- Potilaskortti suoran antikoagulantin käyttäjälle (PDF)
- Eteisvärinäpotilaat eivät hyödy toistuvista rytminsiirroista, jos
- eteisvärinä aiheuttaa vain vähän oireita
- eteisvärinä palaa usein kardioversion jälkeen
- Onnistunut hoitolinjaus edellyttää seuraavia tietoja
- Eteisvärinän kesto (alle 48 tuntia/ vähintään 48 tuntia)
- Eteisvärinän tyyppi (kohtauksittainen/jatkuva/pysyvä)
- Eteisvärinän aiheuttamien oireiden vaikeus (EHRA-luokka)
- Tiedossa olevat taustasairaudet ja eteisvärinälle altistavat tilat
- Käytössä oleva lääkitys
- Aiemmin kokeiltu eteisvärinän estolääkitys
- Sydämen ultraäänitutkimuksen lausunto, jos sellainen on tehty
- Potilaan toive hoitolinjasta
- Tärkeää, että hoitolinjaus tehdään jokaiselle eteisvärinäpotilaalle ja linjaus on helposti löydettävissä potilaan sairauskertomuksesta. Tarvittaessa kardiologin tai sisätautilääkärin konsultointi.
- Huom. invasiivisen hoidon arviointi Sydän- ja keuhkokeskuksen poliklinikalla edellyttää potilaan käyntiä omalla kardiologilla.
Rytminsiirto (sähköinen) on tehtävä heti, jos eteisvärinä romahduttaa potilaan hemodynamiikan. Muissa tapauksissa rytmisiirron tarve arvioidaan yksilöllisesti edellä esitettyjä ohjeita noudattaen.
Lisätietoa:
Rytminsiirto (Eteisvärinä: Käypä hoito -suositus, 2021)
Sähköinen rytminsiirto
- Sähköistä rytminsiirtoa eli kardioversiota voidaan käyttää sekä akuutin eteisvärinäkohtauksen hoidossa että elektiivisesti.
- Sähköisessä rytminsiirrossa sinusrytmi palautetaan QRS-heilahdukseen synkronoidulla bifaasisella tasavirtaiskulla kevyen anestesian aikana.
- Sähköinen rytminsiirto on vasta-aiheinen, jos
- eteisvärinän syy on hoidettavissa (esim. elektrolyyttihäiriö, digitalismyrkytys tai vaikea kilpirauhasen liikatoiminta on korjattava ennen rytminsiirtoa)
- potilaalla on sinus- tai eteis-kammiosolmukkeen vaikea toimintahäiriö eikä hänellä ole tahdistinta
- rytmi vaihtelee spontaanisti sinusrytmin ja eteisvärinän välillä (rytmihäiriölääkkeitä voidaan käyttää).
Lääkkeellinen rytminsiirto
- Lääkkeellinen rytminsiirto tehoaa hyvin akuutissa eteisvärinässä, mutta sitä ei pidä käyttää elektiivisessä rytminsiirrossa, koska lääkkeet menettävät nopeasti tehoaan eteisvärinän pitkittyessä.
- Lääkkeellisessä rytminsiirrossa ei tarvita anestesiaa eikä edeltävää paastoa, minkä ansiosta se on helpommin toteutettavissa kuin sähköinen rytminsiirto.
- Haittapuolia ovat sähköistä rytminsiirtoa huonompi teho, proarytmian vaara ja muut lääkkeiden haittavaikutukset.
- Lisätietoa:
Lääkkeellisen rytminsiirron toteutus (Eteisvärinä: Käypä hoito -suositus 2021)
Akuutin eteisvärinän rytminsiirrossa käytettäviä lääkkeitä (Eteisvärinä: Käypä hoito -suositus 2021)
- Ks. Antikoagulaatiohoito eteisvärinän rytminsiirron yhteydessä (Eteisvärinä: Käypä hoito -suositus 2021)
Lähetetään kardiologian poliklinikalle, jos
- kyseessä nuori (alle 65-v) potilas, jolla ensimmäinen eteisvärinä
- hoitolinjaus epäselvä: erikoislääkärin konsultaatio
- suunnitellaan elektiivistä kardioversiota (AK-hoito tulee olla aloitettu ohjeiden mukaan)
- tarvitaan rytmihäiriölääkitystä tai kajoavia hoitoja usein toistuvan, oireisen eteisvärinän vuoksi.: kardiologin tai asiaan perehtyneen sisätautilääkärin konsultaatio (tällöin tarvitaan myös echo ja kliininen rasituskoe)
Ei lähetetä kardiologian poliklinikalle
- Oireettomat ja lieväoireiset (EHRA 1–2) iäkkäät potilaat
Muista
- potilaan ohjaus perusterveydenhuollon jatkoseurantaan hakeutumisesta
- jatkohoito-ohjeet perusterveydenhuollon ammattilaisille
Yhteystiedot
Yhteystiedot
Ajantasaiset yhteystiedot löytyvät HUS:n lastenreuman hoitopaikkojen sivuilta
http://www.hus.fi/sairaanhoito/lasten-sairaanhoito/lastentaudit/lasten-reuma/Sivut/default.aspx
Huolettaako sinua?
Huolettaako sinua?
Tietoa lastenreumasta:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma
Tietoa nuoren hoidon siirtymisestä aikuispuolelle, tukea omahoitoon, vertaistukea ja tietoa nuorille suunnatuista palveluista:
https://www.terveyskyla.fi/nuortentalo
Tietoa nuorille:
https://www.reumaliitto.fi/fi/reumaliitto/sairastuneille-laheisille/nuorille
Tietoa psyykkisestä tuesta:
https://www.terveyskyla.fi/lastentalo/perheille-ja-kasvattajille/perheen-tukimuodot/psyykkinen-tuki
Sopeutumisvalmennuskurssit
Sopeutumisvalmennuskurssit
Sopeutumisvalmennus on osa kuntoutusta.
Se tukee sairastunutta lasta ja hänen perhettään.
Sopeutumisvalmennus voi olla yksilöllistä tai ryhmässä tapahtuvaa, kertaluonteista tai toistuvaa. Tavoitteena on
tarjota osallistujille monipuolista tietoa ja tukea muuttuneeseen elämäntilanteeseen.
Moni osallistuja kokee vertaisverkostojen löytymisen tärkeänä antina, toisille kurssin teoriatieto on antoisinta.
Reumavastaanotot järjestävät myös omia ensitieto-/teemapäiviä.
Tietoa kurssitarjonnasta ja tukea itselle sopivimman valmennuksen löytämiseen saa esimerkiksi sairaaloiden sosiaalityötekijöiltä, kuntoutusohjaajilta, Kelasta ja isommista potilasjärjestöistä.
Tietoa Reumaliiton järjestämistä sopeutumisvalmennuskursseista
https://www.reumaliitto.fi/fi/reumaliitto/sairastuneille-laheisille/sopeutumisvalmennukset
Kelan järjestämät kuntoutus- ja sopeutumisvalmennuskurssit
Lähde: Lastentalo
Matkustaminen ja rokotukset
Matkustaminen ja rokotukset
Lastenreumaa sairastaville lapsille voidaan useimmiten antaa rokotukset kansallisen rokotusohjelman mukaan.
Ennen varsinaisen reumalääkityksen aloitusta tarkistetaan, tarvitseeko lapsi vesirokkorokotuksen sekä pyritään saattamaan ajan tasalle rokotusohjelman mukaiset rokotukset, jos mahdollista.
Reumalääkityksen aikana suositellaan ottamaan influenssarokotusta ja tarvittaessa pneumokokkirokotus.
Tiettyjä virusrokotteita (esimerkiksi vesirokko- ja MPR-rokotteet) on vältettävä reumalääkityksen aikana (varsinkin biologiset lääkkeet), tarkemmat ohjeet Suomen lastenlääkäriyhdistys ry:n sivulla Rokotukset lasten tulehduksellisissa reumasairauksissa (PDF).
Lähde: Lastentalo
Reumaliiton sivuilla tietoa rokotuksista:
https://www.reumaliitto.fi/fi/reuma-aapinen/hyva-tietaa/rokotukset-reumataudeissa
Suomen reumatologisen yhdistyksen rokotuskooste:
http://www.reumatologinenyhdistys.fi/files/rokotus.pdf
Reumatalon tietoa matkustamisesta ja rokotuksista:
Terveyden ja hyvinvoinnin laitoksen (THL) rokotusohjeet:
https://www.thl.fi/fi/web/rokottaminen
Suositeltavat ja harkittavat rokotukset maittain:
https://www.terveyskirjasto.fi/terveyskirjasto/ktl.mat?p_artikkeli=mat00055
Psyykkinen tuki:
https://www.terveyskyla.fi/lastentalo/perheille-ja-kasvattajille/perheen-tukimuodot/psyykkinen-tuki
Lääkitys
Lääkitys
Lastenreuman hoitoon on käytettävissä tehokkaita lääkkeitä. Hoidon tavoitteena on niveltulehdusten rauhoittuminen.
Hoito aloitetaan yleensä tulehduskipulääkkeillä ja tulehtuneiden nivelten paikallishoidoilla.
Suurimmalle osalle lastenreumapotilaista aloitetaan säännöllinen lääkitys. Lääkitys ei ole kuuriluontoista vaan usein vuosia kestävää. Ainoastaan tulehduskipulääkkeitä tai kortisonia käytetään lyhytkestoisina jaksoina. Reumalääkärin tärkeä
tehtävä seurannan aikana on arvioida annetun hoidon tehoa ja hoitosuunnitelmassa pysyminen on tärkeää. Edellä kuvattu hoito on tehokas noin kahdelle kolmasosalle lastenreumaa sairastavista. Niin sanottuja biologisia reumalääkkeitä käytetään niille, joille tavanomainen hoito ei ole riittävän tehokas tai muista lääkkeistä tulee haittavaikutuksia. Reumalääkitystä ei pidä lopettaa sopimatta hoitavan lääkärin kanssa.
Lähde: https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/hoito
Moni lääkeyritys tarjoaa tukea omaan lääkehoitoon digitaalisesti. Voit etsiä yrityksen palvelua Googlesta hakutermillä ”lääkevalmisteen nimi (täydennä) + VNR”*
Lisätietoa reumalääkkeistä:
* VNR = valmisteen tuotenumero
Sosiaalityöntekijä
Jos käytännön asiat mietityttävät, suunta on hukassa, itsenäistyminen pohdituttaa – näissä ja monissa muissa asioissa sosiaalityöntekijä voi auttaa sinua. Sosiaalityöntekijän apu on psykososiaalista tukea, yksilöllisesti suunniteltuna juuri sinulle.
Sosiaalityöntekijä on tarvittaessa perheen tukena ja antaa yksilöllistä ohjausta ja neuvontaa esimerkiksi sosiaaliturvaan ja sosiaalipalveluihin liittyvissä kysymyksissä. Reumaa sairastavien lasten perheillä on usein kysymyksiä vaikkapa lääkeomavastuisiin ja maksukattoon liittyvissä asioissa. Sosiaalityöntekijä auttaa perhettä sosiaalisen tilanteen selvittelyssä ja ohjaa heitä tarpeenmukaisen tuen tai avun piiriin. Sosiaalityöntekijään saa yhteyden hoitavan yksikön kautta.
Muista myös, ettei tarvitse olla tiettyä asiaa, mistä haluat kysyä. Jos vain tuntuu, että haluat jutella, ota yhteyttä!
Asioita, joissa voit saada tukea sosiaalityötekijältä
- Sosiaaliturva ja -palvelut, tarvittaessa sosiaalityöntekijä avustaa hakemusten teossa
- Sosiaalityöntekijä voi osallistua läheistesi ja henkilökunnan kanssa jatkohoidon suunnitteluun
- Asuminen
- Raha-asiat
- Koulutus ja työ – työkyky ja kuntoutusmahdollisuudet
- Perhe ja kaverit
- Mielenterveys ja päihteet
- Akuutti- ja kriisitilanteet
- Väkivalta ja rikokset
- Nuoren potilaan oikeudet
- Vertaistuki ja muut samassa tilanteessa olevat
- Unelmat ja elämänilo
Tietoa sosiaaliturvasta https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/sosiaaliturva
Psykologi
Reuma saattaa vaikuttaa lapsen minäkuvaan, heikentää psyykkistä hyvinvointia ja alentaa elämänlaatua. Tavallisia oireita ovat esimerkiksi masennus ja ahdistuneisuus. Alentunutta elämänlaatua selittää mm. lääkityksen aiheuttama taakka. Lisäksi lapsella voi olla pistospelkoa, josta voi keskustella tarvittaessa psykologin kanssa. Jos lapsesi psyykkinen hyvinvointi huolestuttaa, pyydä lääkäriä laatimaan lähete Lasten yleissairaalapsykiatrian yksikköön. Yksikkö toimii sekä Helsingissä että Jorvissa ja palvelee Lasten ja nuorten sairaalassa tutkimuksissa ja hoidossa olevia alle 13 vuotiaita lapsia ja heidän perheitään.
Linkkejä:
Kuntoutusohjaaja
Perheen ja kuntoutusohjaajan tapaamisessa tarkoituksena on lapsen ja perheen kokonaistilanteen selvittäminen huomioiden sosiaaliset olosuhteet, elin ja toimintaympäristö, sairauden vaikutukset fyysiseen, sosiaaliseen ja psyykkiseen toimintakykyyn sekä perheen voimavarat toimia arkielämän muuttuneissa tilanteissa.
Kuntoutusohjaaja tukee pitkäaikaissairasta lasta ja hänen perhettään sekä lähiympäristöä selviytymään paremmin sairauden kanssa keskustellen, rohkaisten ja kuunnellen. Laaja-alainen palveluihin ja tukitoimiin liittyvä ohjaus ja neuvonta ovat kuntoutusohjaajan työssä keskeistä. Lapsen hoidon edetessä ja myös seurantavaiheessa perheelle tarjotaan ohjausta erilaisista ajankohtaisista palveluista sekä välitetään tietoa sopeutumisvalmennus – ja kuntoutuskursseista että Reumaliiton toiminnasta.
Kuntoutusohjaajan palvelut ovat reumaa sairastavalle
ja hänen perheelle maksuttomia. Lähetettä ei tarvita ja kuntoutusohjaajaan voi olla yhteydessä aina tarpeen sitä vaatiessa.
Tietoa kuntoutusohjauksesta:
Toimintaterapeutti
Toimintaterapeutti arvioi lapsen / nuoren toimintakykyä osana moniammatillista tiimiä.
Toimintaterapeutti arvioi yläraajojen ja käsien toimintaa, kuten nivelten liikelaajuuksia, voimaa ja hienomotoriikkaa. Yhdessä perheen kanssa pohditaan lapsen / nuoren suoriutumista päivittäisissä toiminnoissa, leikissä ja koulutyössä. Tarvittaessa toimintaterapeutti ohjaa yksilöllisiä toimintatapoja ergonomian parantamiseksi ja suosittelee pienapuvälineitä arjen toimintojen helpottamiseksi. Toimintaterapeutti arvioi käsien ja kaularangan tuennan tarvetta ja valmistaa tuet yksilöllisen tarpeen mukaan.
Fysioterapeutti
Fysioterapeutti arvioi lapsen / nuoren toimintakykyä osana moniammatillista tiimiä.
Fysioterapeutti arvioi lapsen/nuoren toimintakykyä ja mahdollista kuntoutuksen tarvetta. Fysioterapeutti arvioi lapsen alaraajojen nivelten liikelaajuuksia ja lihasvoimaa, selän ja kaularangan liikkuvuutta sekä tarvittaessa motorisia taitoja. Fysioterapiaa voidaan suositella liikkumisen tukemiseksi esim. liikerajoituksen vähentämiseksi ja optimaallisemman liikkumisen mallin saavuttamiseksi. Fysioterapeutti arvioi alaraajojen kuormitusasentoja, tarvittaessa voidaan suositella tukien, kuten pohjallisten käyttöä.
Transitiovaihe
Siirtyminen aikuisten reumapoliklinikalle sairauden rauhallisessa vaiheessa.
Terveyskylän Nuorten talosta löytyy nuorelle tietoa hoidon siirtymisestä aikuispuolelle.
https://www.terveyskyla.fi/nuortentalo/hoitoni/hoidon-siirtyminen
Reumatalossa löytyy tietoa erityisesti lastenreumapotilaan transitiovaiheesta
https://www.terveyskyla.fi/reumatalo/tietoa/lastenreuma-ja-siirtym%C3%A4vaihe
Lisätietoa HUS:n aikuisten reumaklinikoista ja niiden yhteystiedot
http://www.hus.fi/sairaanhoito/sairaanhoitopalvelut/reumatologia/Sivut/default.aspx
Infuusiokäynnit (remissio)
Lääkkeet annetaan päiväsairaalassa. Verikokeet otetaan yleensä infuusiokäyntien yhteydessä.
Osa lääkkeistä annetaan päiväsairaalassa tiputuksena. Ennen kanyylin laittoa käytetään puudutusvoidetta.
Lisätietoja lastenreumalääkityksestä:
https://www.reumaliitto.fi/fi/reuma-aapinen/lastenreuma-aapinen/lasten-reumasairauksien-laakehoito
Muut kontrollit
Silmälääkärin tarkastus ja leukanivelten ja purennan tarkastus puolivuosittain tai harvemmin. Kuvantamiset tarvittaessa.
Tietoa iriitistä eli lastenreumaan liittyvästä silmän värikalvotulehduksesta:
Lääkäri tekee lähetteen silmäklinikalle ja tarvittaessa suu- ja hammassairauksien poliklinikalle, joista lähetetään perheelle aika.
Kontrollikäynti
Kun lastenreuma on rauhallinen tai oireeton, on kontrollikäynti 6-12kk välein.
Lisätietoa hoidosta lasten reumatologian vastaanotolla:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/hoito
Kontrollikäynnit-kohdan kautta pääset katsomaan videon tavallisesta vastaanottokäynnistä.
Infuusiokäynnit
Lääkkeet annetaan päiväsairaalassa.
Verikokeet otetaan yleensä infuusiokäyntien yhteydessä.
Lisätietoja lastenreumalääkityksestä:
https://www.reumaliitto.fi/fi/reuma-aapinen/lastenreuma-aapinen/lasten-reumasairauksien-laakehoito
Ortopedin konsultaatio
Kun lapsella on pitkittynyt liikerajoitus.
Reumalääkäri konsultoi tarvittaessa ortopediä esimerkiksi nivelten virheasennoista.
Kuvantamiset
Magneetti- ja röntgenkuvaus tarvittaessa.
Lisätietoa magneettikuvauksesta:
http://www.hus.fi/sairaanhoito/kuvantaminen-ja-fysiologia/tietoa-tutkimuksista/Magneettikuvaus/Sivut/default.aspx
Lisätietoa röntgentutkimuksista:
http://www.hus.fi/sairaanhoito/kuvantaminen-ja-fysiologia/tietoa-tutkimuksista/perusrontgentutkimukset/Sivut/default.aspx
Lisätietoa ultraäänitutkimuksesta:
http://www.hus.fi/sairaanhoito/kuvantaminen-ja-fysiologia/tietoa-tutkimuksista/ultraaanitutkimukset/Sivut/default.aspx
ja
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/toteaminen
Muut kontrollit
Silmälääkärin tarkastus. Leukanivelten ja purennan tarkastus.
Tietoa iriitistä eli lastenreumaan liittyvästä silmän värikalvotulehduksesta:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/lastenreumaan-liittyv%C3%A4-sil- m%C3%A4n-v%C3%A4rikalvotulehdus
Lääkäri tekee lähetteen silmäklinikalle ja tarvittaessa suu- ja hammassairauksien poliklinikalle, joista lähetetään perheelle aika.
Turvaverikokeet
Laboratoriokokeet 2-3kk välein terveysasemalla tai lääkärikäynnin yhteydessä. Tutkimusten vastaukset tiedustellaan Lastenklinikan reumavastaanotolta.
Turvaverikokeet ovat osa lääkityksen seurantaa, ja niillä kontrolloidaan maksa-arvoja sekä verenkuvaa.
Turvaverikokeiden tuloksia voi tiedustella Lastenklinikan reumavastaanotolta, josta saatte tarkemmat yhteystiedot.
Seurantakäynnit
Hoidon tehon arvio ja niveltilanteen tarkistaminen. Käynnillä on tarvittaessa mukana erityistyöntekijöitä.
Lisätietoa hoidosta lasten reumatologian vastaanotolla:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/hoito
Kontrollikäynnit-kohdan kautta pääset katsomaan videon tavallisesta vastaanottokäynnistä.
1. seurantakäynti
Jos niveltulehdus on kestänyt yli 6vk, voidaan tehdä lapsireumadiagnoosi ja aloittaa lääkitys. Käynnillä on tarvittaessa mukana moniammatillisen tiimin erityistyöntekijöitä.
Katso video reumapoliklinikan käynnistä, kontrollikäynnit-kohdan alta:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/hoito
Lue Lastentalosta lisätietoa kuntoutuksesta:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/kuntoutuminen
Paikallishoidot
Lastenreumatologi tekee paikallishoitoja tarvittaessa, kun potilaan nivelet ovat tulehtuneet.
Nivelen paikallishoidossa kortisonia ruiskutetaan suoraan tulehtuneeseen niveleen. Se on paras tapa rauhoittaa tulehdus yksittäisessä nivelessä. Hoito voidaan tarvittaessa uusia.
Nivelten paikallishoidot voidaan tehdä nukutuksessa riippuen lapsen iästä ja pistettävien nivelten lukumäärästä. Lisäksi voidaan käyttää paikallispuudutusta, ilokaasua, kylmäpakkausta ja muita vastaavia kivunlievitysmenetelmiä tilanteen mukaan.
Hoidon tehon maksimoimiseksi suositellaan hoidetun nivelen mahdollisimman vähäistä käyttöä seuraavan vuorokauden ajan.
Ensikäynti
Ensikäynnillä tehdään tarvittaessa nivelten ultraäänitutkimus, otetaan laboratoriokokeita ja röntgenkuva. Diagnoosia ei välttämättä tehdä vielä ensikäynnillä.
Katso video reumapoliklinikan käynnistä, kontrollikäynnit-kohdan alta
Lastenreumasta löytyy lisätietoja Terveyskylän Lastentalosta, Reumaliiton sivuilta sekä Terveysportista.
- https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma
- https://www.reumaliitto.fi/fi/reumaliitto/sairastuneille-laheisille/lapsille-ja-perheille
- http://www.terveyskirjasto.fi/terveyskirjasto/tk.koti?p_artikkeli=dlk00950
Tutustu ultraäänitutkimukseen:
Tietoa lastenreuman alatyypeistä:
Lähete lastenreumatologin vastaanotolle
Perhe saa kutsun lastensairaalaan.
Lähettävän lääkärin kiireellisyysarvio voi muuttua vastaanottavassa yksikössä.
Lääkärin vastaanotto ja tutkimukset
Yksityislääkärin tai terveyskeskuslääkärin vastaanotto.
Reumaepäily herää ja se voidaan vahvistaa nivelten tutkimisella ja tarvittaessa laboratoriokokeilla.
Lisätietoa lastenreuman toteamisesta:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/toteaminen
Oire
Lapsella aamujäykkyyttä, nivelkipua ja/tai -turvotusta, ontumista ja ärtyisyyttä. Vanhemmat huomaavat oireet ja varaavat ajan lääkärille.
Lastenreuman tavallinen oire on vähitellen kehittyvä tulehtuneen nivelen ja koko raajan käytön välttäminen. Nivelet voivat olla turvonneita, lapsi voi ontua tai korvata kipeytyneen nivelen käyttöä kompensoivilla liikkeillä.
Lisätietoja oireista Lastentalosta:
https://www.terveyskyla.fi/lastentalo/tietoa-lasten-sairauksista/lastenreuma/oireet
Kolme ensimmäistä pistosta ja pisto-ohjaus hoitajan vastaanotolla
- Kun olet saanut Kelan päätöksen omalitsumabin peruskorvattavuudesta, sinun tulisi ilmoittaa tästä sinua hoitavaan ihotautien yksikköön, jolloin lääkäri tekee sähköisen reseptin ja jatkohoitosuunnitelman.
- Kolme ensimmäistä pistosta annetaan aina terveydenhuollon ammattilaisen pistämänä/valvonnassa.
- Mikäli neljännestä pistoskerrasta alkaen haluat pistää lääkkeen itse kotona, voidaan kolme ensimmäistä pistosta toteuttaa hoitavassa ihotautien yksikössä, jolloin samalla saat pistosohjausta. Kotona pistäminen vaatii, että olet pistänyt ohjatusti ja seurattuna ainakin kerran. Jos omatoiminen pistäminen ei onnistu, pistokset voi antaa myös ohjauksen saanut läheinen.
- Mikäli et halua neljännestä pistoksesta alkaen pistää lääkettä itse, annetaan pistokset yleensä ensimmäisestä pistoksesta alkaen siinä perusterveydenhuollon yksikössä jossa jatkossakin suunnittelet käyväsi, yleensä omalla terveysasemalla tai työterveyshuollossa. Jos myöhemmin haluaisitkin pistää lääkkeen itse, voit saada pistosohjausta sinua hoitavassa ihotautien yksikössä tai perusterveydenhuollossa.
- Lääkkeen voit pistää etureiteen tai alavatsaan (ei 5 cm:n alueelle navan ympärillä). Hoitaja voi pistää lääkkeen myös olkavarren ulkosyrjälle.
- Pistosajoille sekä erikoissairaanhoidon yksikköön että perusterveydenhuoltoon tulee tuoda omat lääkkeet mukana.
- Huomioi että yleensä lääke pitää tilata muutama päivä ennen sen hakemista apteekista.
- Huomioi lääkkeen säilytysohjeet myös kuljetuksen aikana. Lisätietoa saat Xolair-potilasoppaasta.
DLQI-mittari
DLQI (Dermatology Life Quality Index) -kyselylomake on suunniteltu käytettäväksi aikuisten tai yli
16-vuotiaiden nuorten ihon terveyteen liittyvän elämänlaadun mittaamiseen. Ihotautilääkäri päättää ensimmäisellä käynnillä onko kyselyn täyttäminen tarpeellista. Usein potilaat, jotka täyttävät UAS7-kaavakkeita saavat täytettäväksi myös DLQI-kaavakkeen vastaanotolla. Voit täyttää kaavakkeen halutessasi jo ennen ihotautilääkärin vastaanottoa ja antaa kaavakkeen käynnillä lääkärin nähtäväksi.
Tietoa hoitopolusta
Hoitopolun tavoite
Hoitopolku on toteutettu kroonista spontaania urtikariaa sairastavan hoidon ja sairauden kanssa jaksamisen tueksi.
Sairauteen liittyvät vaiheet on kuvattu omiksi teksteiksi, joita pääset lukemaan hoitopolun etusivun kautta viemällä hiiren painikkeen päälle ja klikkaamalla painiketta.
Etusivun alapainikkeista löydät erityisesti tietoa siitä, millaista tukea ja vertaistoimintaa kroonista spontaania urtikariaa sairastaville on tarjolla.
Hoitopolku on rakennettu yhteistyössä Helsingin ja Uudenmaan sairaanhoitopiirin perusterveydenhuollon ja erikoisairaanhoidon sekä Allergia-, Iho- ja Astmaliiton kanssa.
Työryhmä
Johanna Mandelin, ihotautien erikoislääkäri, HUS
Juha-Matti Alakoskela, ihotautien erikoislääkäri, HUS
Jessica Nyström, sairaanhoitaja, HUS
Tom Österholm, yleislääkäri, Espoon kaupunki
Sirpa Pajunen, kehitysjohtaja, Allergia- Iho- ja Astmaliitto
Risto Heikkinen, erityisasiantuntija, Allergia- Iho- ja Astmaliitto
Oirepäiväkirja (UAS7)
Urtikarian vaikeusastetta voidaan mitata laskemalla urtikarian aktiivisuuspisteet. Tämä tehdään täyttämällä UAS7-nimistä oirepäiväkirjaa (Urticaria Activity Score) 7 päivän ajan. Oirepäivään kirjataan, kutinan voimakkuutta ja paukamien määrää päivän aikana.
UAS7-pisteiden avulla mitataan ja seurataan oireiden astetta, taudin aktiivisuutta ja oireiden käyttäytymistä ennen hoitoa, hoidon aikana ja hoidon jälkeen.
Miten oireita arvioidaan?
Kutinan voimakkuus viimeisen 24 tunnin aikana
0 = Ei yhtään
1 = Vähän (kutina ei kiusallista eikä hankalaa)
2 = Keskivaikeaa (kutina hankalaa muttei vaikuta normaaliin päivittäiseen toimintaan eikä uneen)
3 = Voimakasta (kutina hankaloittaa normaalia päivittäistä toimintaa tai unta).
Paukamien määrä viimeisen 24 tunnin aikana
0 = Ei yhtään
1 = Vähän (1–19 paukamaa)
2 = Kohtalaisesti (20–50 paukamaa)
3 = Paljon (yli 50 yksittäistä, noin postimerkin kokoista paukamaa, tai suuria paukama-alueita)
Mitä pisteet tarkoittavat?
- Mitä enemmän pisteitä, sitä hankalampi tilanne on kutinan ja paukamien suhteen. Tarkkoja pisterajoja on vaikea määrittää, sillä eri henkilöt aistivat esimerkiksi kutinan eri tavoin. Siksi on tärkeää huomioida se, miten pistemäärät muuttuvat hoidon aikana.
- Lue lisää UAS7-oirepäiväkirjasta. Lataa ja tulosta UAS7-oirepäiväkirja. Lisätietoa pisteytyksestä (englanniksi). Urtikarian vaikeusastetta arvioidaan aktiivisuuspisteiden lisäksi sen perusteella, esiintyykö turvotusoireilua eli angioödeemaa.

UAS7-lomakkeen eli oirepäiväkirjan täyttäminen oireiden helpottumiseen asti
Urtikarian vaikeusastetta voidaan mitata laskemalla urtikarian aktiivisuuspisteet. Tämä tehdään täyttämällä UAS7-nimistä oirepäiväkirjaa (Urticaria Activity Score) 7 päivän ajan. Oirepäivään kirjataan kutinan voimakkuutta ja paukamien määrää päivän aikana.
UAS7-pisteiden avulla mitataan ja seurataan oireiden astetta, taudin aktiivisuutta ja oireiden käyttäytymistä ennen hoitoa, hoidon aikana ja hoidon jälkeen.
Miten oireita arvioidaan?
Kutinan voimakkuus viimeisen 24 tunnin aikana
0 = Ei yhtään
1 = Vähän (kutina ei kiusallista eikä hankalaa)
2 = Keskivaikeaa (kutina hankalaa muttei vaikuta normaaliin päivittäiseen toimintaan eikä uneen)
3 = Voimakasta (kutina hankaloittaa normaalia päivittäistä toimintaa tai unta).
Paukamien määrä viimeisen 24 tunnin aikana
0 = Ei yhtään
1 = Vähän (1–19 paukamaa)
2 = Kohtalaisesti (20–50 paukamaa)
3 = Paljon (yli 50 yksittäistä, noin postimerkin kokoista paukamaa, tai suuria paukama-alueita)
Mitä pisteet tarkoittavat?
- Mitä enemmän pisteitä, sitä hankalampi tilanne on kutinan ja paukamien suhteen. Tarkkoja pisterajoja on vaikea määrittää, sillä eri henkilöt aistivat esimerkiksi kutinan eri tavoin. Siksi on tärkeää huomioida se, miten pistemäärät muuttuvat hoidon aikana.
- Lue lisää UAS7-oirepäiväkirjasta. Lataa ja tulosta UAS7-oirepäiväkirja. Lisätietoa pisteytyksestä (englanniksi). Urtikarian vaikeusastetta arvioidaan aktiivisuuspisteiden lisäksi sen perusteella, esiintyykö turvotusoireilua eli angioödeemaa.

Yhteystiedot
Yhteystiedot
Hoitoon hakeutuminen
Hoitoon hakeudutaan omalle terveysasemalle tai virka-ajan ulkopuolella päivystyspoliklinikalle.
- Soita ennen HUSin päivystyspoliklinikoille hakeutumista Päivystysavun maksuttomaan numeroon: 116117
- Uudenmaan Päivystysapu: 09 471 72328 (ppm). Huom. mikäli soitat numeroon 116 117 Uudenmaan raja-alueelta, puhelu saattaa paikantua toisen sairaanhoitopiirin puolella olevaan tukiasemaan, eikä se tällöin yhdisty Uudenmaan Päivystysapuun. Saat tarvittaessa yhteyden Uudenmaan Päivystysapuun soittamalla numeroon 09 471 72328 (ppm).
- Ma 14–18
- To 8–12
- Sosiaaliturva
- Arjen kemikaalit
Ihoneuvonta
Ihoneuvonta
Allergia-, iho- ja astmaliitto tarjoaa matalan kynnyksen neuvontaa:
- Ihosairaus ja sen hoito voi herättää arjessa kysymyksiä. Allergia-, iho- ja astmaliitosta saa neuvontaa ja ohjausta ihosairauksista ja niiden hoidosta sekä sairauden kanssa pärjäämisestä. Neuvonta on valtakunnallista ja maksutonta, ja sitä antavat terveydenhuollon ammattilaiset.
- Yhteiskunnan tuet ja palvelut auttavat sairauden aiheuttamiin toiminnallisiin ja taloudellisiin haasteisiin. Allergia-, iho- ja astmaliiton erityisasiantuntija antaa neuvontaa tuista, palveluista sekä niiden hakemisesta.
Yhteystiedot:
- Allergia-, iho- ja astmaneuvonta: 044 773 2052
- Ma 14–18 To 8–12
- Allergia-, iho- ja astmaliiton muut neuvontapalvelut:
- Sosiaaliturva
- Arjen kemikaalit
Sosiaaliturva
Sosiaaliturva
Sairaalan sosiaalityöntekijä
- Sairaalan sosiaalityöntekijä auttaa sinua ja perhettäsi löytämään ratkaisuja muuttuvissa tai haastavissa elämäntilanteissa. Häneltä saat lisätietoa sosiaaliturvasta, palveluista tai kuntoutukseen liittyvistä asioista.
- Lisätietoa:
Lääkekorvattavuus, Kela
- Voit hakea korvausta lääkkeistä, perusvoiteista ja kliinisistä ravintovalmisteista, joita lääkäri on määrännyt sairauden hoitoon. Yleensä Kelan korvauksen saa jo apteekissa esittämällä Kela-kortin.
- Lue lisää biologisen lääkkeen korvattavuudesta täältä.
Vammais- ja hoitotuki, Kela
- Vammais- ja hoitotuen tarkoituksena on tukea pitkäaikaissairaan tai vammaisen henkilön itsenäistä selviytymistä arjessa ja parantaa elämänlaatua. Vammaisetuuksilla tuetaan työntekoa tai opiskelua, toimintakyvyn ylläpysymistä, kotona asumista, kuntoutusta ja hoitoa.
- Tukea myönnettäessä otetaan huomioon muun muassa toimintakyvyn heikentyminen ja siitä syntyneet erityiskustannukset. Vammaistukien hakemiseksi edellytetään vähintään vuoden kestävää ja toimintakykyä alentavaa sairautta. Lääketieteellisen arvion toimintakyvyn tasosta tekee lääkäri.
Taloudellinen tuki
- Perustoimeentulotukea haetaan Kelalta. Voit olla oikeutettu siihen esimerkiksi, jos sinulla ei ole varaa ostaa lääkärin määräämiä lääkkeitä. Täydentävää ja ehkäisevää tukea haetaan hyvinvointialueen sosiaalitoimesta.
- Veronmaksukyvyn alentumisvähennystä voi saada esimerkiksi sairauden aiheuttamien suurten kustannusten vuoksi.
Urtikaria arjessa
Urtikaria arjessa
Jos sairastat urtikariaa, et ole yksin. Urtikariaa sairastavia on Suomessa kymmeniä tuhansia.
Urtikaria ei kosketa ainoastaan ihoa, vaan vaikuttaa elämään kokonaisvaltaisesti. Jos urtikarian aiheuttamat paukamat ja kutina jatkuvat pitkään, se vaikuttaa myös yleiseen hyvinvointiin ja jaksamiseen töissä ja arjessa.
Joka viides suomalainen saa urtikariaoireita ainakin kerran elämässään. Tavallisesti oireet kestävät muutamasta päivästä muutamaan viikkoon. Urtikaria ei kuitenkaan aina mene ohi, vaan voi jatkua jopa vuosia. Kun oireet jatkuvat yli kuusi viikkoa, puhutaan kroonisesta spontaanista urtikariasta. Kroonista spontaanista urtikariaa sairastaa 0,5-1,0 prosenttia väestöstä.
Urtikariaoireet voivat olla hyvinkin kiusallisia. Moni kokee häpeää ennakoimattomista iho-oireistaan. Kutina, paukamat ja turvotus eivät innosta liikkeelle. Sosiaalinen eristyneisyys ja ahdistuneisuus vaivaavat monia urtikariapotilaita.
Joskus urtikarian yhteydessä esiintyy turvotusta ihon syvemmissä kerroksissa tai limakalvoilla. Se saattaa aiheuttaa enemmänkin kipua ja poltteen tunnetta kuin kutinaa. Näkyvillä alueilla kuten kasvoissa esiintyvä turvotus voi lievänä tuntua kiusalliselta. Pahimmillaan se voi tuntua hyvinkin hankalalta.
Kiusallisten oireiden ja ajatusten kanssa ei tarvitse jäädä yksin. Allergia-, iho- ja astmaliiton ja sen jäsenyhdistysten kautta voit saada yhteyden muihin samaa sairautta sairastaviin ja päästä jakamaan kokemuksia heidän kanssaan. Myös vertaistapaamisten järjestäminen on mahdollista. Liitto tukee jäsenyhdistyksiään järjestämällä vertaistoimijakoulutuksia ja luo mahdollisuuksia paikallisten vertaistapaamisten järjestämiseen.
Allergia-, Iho- ja Astmaliiton verkko- ja Facebook-sivuja ja Instagram-tiliä seuraamalla voit löytää hyödyllistä tietoa.
Vertaistoiminta
Vertaistoiminta
- Vertaistoiminta on vapaaehtoista, voimaannuttavaa ja luottamuksellista. Se on sitä, että joku saman kokenut ymmärtää eikä kyseenalaista. Se on rinnalla kulkemista, apua ja vinkkejä arkisiin ongelmiin ja tunne siitä, että sairauden kanssa ei ole yksin.
- Vertaistoimija on tavallisen ihmisen tiedoin ja taidoin varustettu vapaaehtoinen, jolla on omakohtaista kokemusta sairaudesta. Vertaistoimijat ovat arjen asiantuntijoita – eivät terveydenhuollon.
- Vertaistoimintaa on monenlaista. Allergia-, iho- ja astmaliiton jäsenyhdistykset järjestävät eri puolilla Suomea paikallisia vertaistapaamisia, ylläpitävät WhatsApp-keskusteluryhmiä ja erilaisia toimintaryhmiä, joiden kaikkien ytimenä on mahdollisuus kohdata toisia saman kokeneita. Ottamalla yhteyttä oman alueesi yhdistykseen voit myös itse järjestää vertaistapaamisen. Yhdistyksesi tukee sinua sen toteuttamisessa.
- Allergia-, iho- ja astmaliiton urtikariaa sairastavien Facebook-vertaisryhmässä ja Iholla.fi-sivuston Facebook-sivulla voit osallistua keskusteluihin urtikariasta.
- Allergia-, iho- ja astmaliitolla on sekä paikallisia että valtakunnallisia jäsenyhdistyksiä. Lisätietoa saat liiton järjestöasiantuntijoilta: jasenet@allergia.fi
Erikois- sairaanhoidon seuranta päättyy
- Kun oireilu on rauhoittunut niin, ettei sen hoitoon enää tarvita erikoissairaanhoidon seurantaa vaativia lääkkeitä, siirtyy hoito yleensä takaisin perusterveydenhuoltoon.
- Jos erikoissairaanhoidossa aloitettu lääkitys on lopetettu, sinulla säilyy kuitenkin mahdollisuus seurantaan erikoissairaanhoidossa niin pitkään, että voidaan olla varmoja etteivät oireet uusiudu.
- Erikoissairaanhoidon hoitokontaktin päättyessä lääkäri kirjaa sairauskertomukseen syyn hoidon päättymiselle, sekä yleensä myös ohjeet siihen, missä tilanteessa toivotaan uutta lähetettä erikoissairaanhoitoon. Tämä yleensä lähetetään palautteena lähettäneelle lääkärille, mikäli annat siihen suostumuksesi.
- Jos hoitosi jatkuu muualla kuin sinut aikoinaan lähettäneen lääkärin yksikössä, voit pyytää palautteen lähettämistä myös toivomaasi jatkohoitopaikkaan (esim. omaan terveyskeskukseen tai työterveyshuoltoon). Joka tapauksessa se on tarkasteltavissa Kansallisen terveysarkiston kautta, jos annat siihen luvan.
Oireiden helpottuminen
- Urtikarian oireet helpottavat vähitellen. Lääkityksen purku tulee tehdä lääkärin ohjeiden mukaan.
- Kun oireilu on rauhoittunut ja käytät enää pelkkää antihistamiinilääkettä, voit purkaa lääkityksen lääkäriltä saamasi ohjeen mukaan.
Muut hoitovaihtoehdot
- Lääkärisi valitsee sinulle parhaan mahdollisen hoidon perustuen urtikariasi luonteeseen sekä sinulla mahdollisesti oleviin perussairauksiin ja muihin lääkityksiin.
- Vaihtoehtoja on useita, mutta urtikariassa antihistamiinit eli tyypin 1 histamiinireseptorin salpaajat muodostavat hoidon perustan. Antihistamiinilääkkeitä on useita erilaisia. Jos jokin vaikuttava aine ei tehoa urtikariaasi, voidaan sen sijaan kokeilla jotakin toista valmistetta.
- Antihistamiineja käytetään yleensä 1-4 tablettia päivässä oirekuvan hankaluuden mukaan. Joskus hoitoon lisätään vielä montelukasti tai tyypin 2 histamiinireseptorin salpaaja (esim. famotidiini).
- Vaikeassa ja huonosti antihistamiineille reagoivassa taudissa voidaan käyttää hoitona myös biologista lääkettä (ks. Biologinen lääkitys).
- Tarvittaessa käytetään biologisen lääkkeen lisäksi, lievemmässä spontaanissa urtikariassa tai fysikaalisissa urtikariassa myös muita hoitoja.
- Vahvin näyttö on siklosporiinista.
- Joskus käytetään muita lääkkeitä, kuten hydroksiklorokiinia, dapsonia tai metotreksaattia.
- Joskus käytetään myös UV-valohoitoa, jossa käydään yleensä 3 kertaa viikossa noin 5-10 viikon ajan.
- Tilapäisiksi epäiltyihin pahempiin oireisiin saatetaan joskus käyttää glukokortikoidi- eli ns. kortisonitabletteja, joita ei haittojen vuoksi suositella taudin pitkäaikaiseksi hoidoksi.
Oireiden helpottuminen
Tekstiä potilaalle
Hoidon uudelleenarviointi
- Hoidon kokonaiskesto on yksilöllistä, eikä sitä nykymenetelmin voi tarkasti ennustaa.
- Urtikariaoireiden palaaminen hoidon päättymisen jälkeen on valitettavasti melko tavallista. Jos sinulla ollut omalitsumabi-lääkitys on lopetettu ja urtikaria tai siihen liittyvä angioödeemaoireilu uusii vaikeana, tarvitset todennäköisesti lääkitystä uudestaan.
- Kelan kriteerien mukaan peruskorvausoikeus myönnetään ensimmäisellä kerralla enintään vuodeksi, jonka jälkeen hoito täytyy tauottaa. Jatkokorvausoikeus edellyttää että hoitojakson aikana UAS7-pisteet ovat vähintään puolittuneet, elämänlaatu parantunut selvästi (DLQI-pisteet ovat korkeintaan 10), tai vakavia angioödeema oireita ei ole ilmennyt hoidon aikana.
- Jatkokorvausoikeus voidaan myöntää enintään kolmeksi vuodeksi. Lääkitys tauotetaan kuitenkin yleensä noin vuoden välein, jotta nähdään onko se edelleen tarpeen. Tauon aikana seurataan minkälaista oireilu on. Tällöin UAS7-pisteiden ja oireiden kirjaaminen on tärkeää.
Tarvittaessa kontrolli
- Jos oireet pysyvät riittävän hyvin kurissa 4 tbl/pv antihistamiinilla (ja mahd. sen lisäksi käytössä olevalla montelukastilla), ei kontrolleja yleensä varata, vaan voit uusia reseptejä perusterveydenhuollossa yleensä parin vuoden välein.
- Jos sinulla on urtikarian hoitoon käytössä jokin muu lääke kuin pelkkä antihistamiini, varataan tilanteen mukaan soittoaika tai kontrollivastaanotto. Hoidon alkuvaiheessa näitä on usein tiheämmin, myöhemmin yhden – kahden vuoden välein.
- Jos tilanne muuttuu huonompaan suuntaan tai sinulle tulee muuten vain kysyttyvää hoidostasi, voit tarvittaessa ottaa yhteyttä hoitavaan yksikköön milloin tahansa.
- Määräaikaistarkastukset, eli kontrollit suunnitellaan yksilöllisesti tarpeen mukaan. Yleensä sovitaan käynti vastaanotolle noin 3-4 kuukautta omalitsumabi-hoidon aloituksen jälkeen, jolloin arvioidaan hoitovaste ja tehdään jatkosuunnitelma. Jatkossa osa kontrolleista hoidetaan käynnin sijaan puhelimitse.
- Jos voit huonosti tai sinulla on kysyttävää hoidosta, voit kontrollien välissäkin olla yhteydessä puhelimitse hoitavaan ihotautien yksikköösi tai Maisa-viestintäpalvelimen kautta (mikäli se on sinulla käytössä).
Lääkityksen tauotus
- Biologinen lääkitys tauotetaan yleensä 6-12 kuukauden hoidon jälkeen.
- Tauottamisen jälkeen urtikarian mahdollisia oireita seurataan oirepäiväkirjan (UAS7-lomake) avulla.
Hoitoa jatketaan max. 12 kk
- Lääkehoidon tarve on yleensä pitkäaikainen. Oireet saattavat uusiutua, jos hoito lopetetaan liian aikaisin. Tästä syystä hoitoa biologisella lääkkeellä jatketaan 6-12 kuukauden ajan, jotta nähdään, että lääke toimii ja oireilu rauhoittuu ennen kuin lääkitystä lähdetään tauottamaan. Osa saa lääkkeistä hyödyn nopeasti, mutta toisilla hoitovaste näkyy vasta muutaman kuukauden kuluessa hoidon aloittamisesta.
- Lääkityksen tarkasta kestosta päättäminen voi olla hankalaa hoitohenkilökunnalle, sillä liian aikaisin lopetettaessa oireilu uusii, ja toisaalta liian pitkään jatkunut lääke on taloudellisesti hukkaa ja aiheuttaa turhaa vaivaa käyttäjälleen.
- Mikäli havaitset mahdollisia haittavaikutuksia biologisen lääkityksen aikana, ole yhteydessä sinua hoitavaan yksikköön.
- Mikäli sinulla on äkillinen hengitystietulehdus tai muu merkittävä äkillinen sairaus, tulisi seuraavaa pistosta siirtää eteenpäin. Tarvittaessa kysy neuvoa hoitavasta ihotautien yksiköstäsi.
- Mikäli tulet raskaaksi tai suunnittelet raskautta, niin kerro tästä hoitavalle lääkärillesi. Omalitsumabin käyttöä raskauden aikana voidaan harkita, mikäli se on kliinisesti tarpeen.
- Omalitsumabin käyttö ei vaikuta rokottamiseen. Jos rokottamisen jälkeen on kuumetta tai muuta akuuttia oireilua, on selkeyden vuoksi parempi pistää omalitsumabi oireiden lievitettyä.
3. pistos
Pistos & pistosohjaus
- Kun olet saanut Kelan päätöksen omalitsumabin peruskorvattavuudesta, sinun tulisi ilmoittaa tästä sinua hoitavaan ihotautien yksikköön, jolloin lääkäri tekee sähköisen reseptin ja jatkohoitosuunnitelman.
- Kolme ensimmäistä pistosta annetaan aina terveydenhuollon ammattilaisen pistämänä/valvonnassa.
- Mikäli neljännestä pistoskerrasta alkaen haluat pistää lääkkeen itse kotona, voidaan kolme ensimmäistä pistosta toteuttaa hoitavassa ihotautien yksikössä, jolloin samalla saat pistosohjausta. Kotona pistäminen vaatii, että olet pistänyt ohjatusti ja seurattuna ainakin kerran. Jos omatoiminen pistäminen ei onnistu, pistokset voi antaa myös ohjauksen saanut läheinen.
- Mikäli et halua neljännestä pistoksesta alkaen pistää lääkettä itse, annetaan pistokset yleensä ensimmäisestä pistoksesta alkaen siinä perusterveydenhuollon yksikössä jossa jatkossakin suunnittelet käyväsi, yleensä omalla terveysasemalla tai työterveyshuollossa. Jos myöhemmin haluaisitkin pistää lääkkeen itse, voit saada pistosohjausta sinua hoitavassa ihotautien yksikössä tai perusterveydenhuollossa.
- Lääkkeen voit pistää etureiteen tai alavatsaan (ei 5 cm:n alueelle navan ympärillä). Hoitaja voi pistää lääkkeen myös olkavarren ulkosyrjälle.
- Pistosajoille sekä erikoissairaanhoidon yksikköön että perusterveydenhuoltoon tulee tuoda omat lääkkeet mukana.
- Huomioi että yleensä lääke pitää tilata muutama päivä ennen sen hakemista apteekista.
- Huomioi lääkkeen säilytysohjeet myös kuljetuksen aikana. Lisätietoa saat Xolair-potilasoppaasta.
Omalitsumabi-lääkitystä käyttäville potilaille on tarjolla potilastukijärjestelmä. Se tarjoaa potilaille tukea lääkkeen oikeaan ja turvalliseen käyttöön liittyvissä asioissa, kuten lääkkeen säilyttämisessä ja pistämisessä.
Voit soittaa palveluun arkisin päiväaikaan. Lisäksi saat muistutuksen lääkkeen pistosajankohdista, mikäli näin haluat.
Potilasneuvonnan numero: 0800 552131
2. pistos
Pistos & Pistosohjaus
- Kun olet saanut Kelan päätöksen omalitsumabin peruskorvattavuudesta, sinun tulisi ilmoittaa tästä sinua hoitavaan ihotautien yksikköön, jolloin lääkäri tekee sähköisen reseptin ja jatkohoitosuunnitelman
- Kolme ensimmäistä pistosta annetaan aina terveydenhuollon ammattilaisen pistämänä/valvonnassa.
- Mikäli neljännestä pistoskerrasta alkaen haluat pistää lääkkeen itse kotona, voidaan kolme ensimmäistä pistosta toteuttaa hoitavassa ihotautien yksikössä, jolloin samalla saat pistosohjausta. Kotona pistäminen vaatii, että olet pistänyt ohjatusti ja seurattuna ainakin kerran. Jos omatoiminen pistäminen ei onnistu, pistokset voi antaa myös ohjauksen saanut läheinen.
- Mikäli et halua neljännestä pistoksesta alkaen pistää lääkettä itse, annetaan pistokset yleensä ensimmäisestä pistoksesta alkaen siinä perusterveydenhuollon yksikössä jossa jatkossakin suunnittelet käyväsi, yleensä omalla terveysasemalla tai työterveyshuollossa. Jos myöhemmin haluaisitkin pistää lääkkeen itse, voit saada pistosohjausta sinua hoitavassa ihotautien yksikössä tai perusterveydenhuollossa.
- Lääkkeen voit pistää etureiteen tai alavatsaan
(ei 5 cm:n alueelle navan ympärillä). Hoitaja voi pistää lääkkeen myös olkavarren ulkosyrjälle. - Pistosajoille, sekä erikoissairaanhoidon yksikköön että perusterveydenhuoltoon, tulee tuoda omat lääkkeet mukana.
- Huomioi että yleensä lääke pitää tilata muutama päivä ennen sen hakemista apteekista
- Huomioi lääkkeen säilytysohjeet myös kuljetuksen aikana. Lisätietoa saat Xolair-potilasoppaasta
Omalitsumabi-lääkitystä käyttäville potilaille on tarjolla potilastukijärjestelmä. Se tarjoaa potilaille tukea lääkkeen oikeaan ja turvalliseen käyttöön liittyvissä asioissa, kuten lääkkeen säilyttämisessä ja pistämisessä.
Voit soittaa palveluun arkisin päiväaikaan. Lisäksi saat muistutuksen lääkkeen pistosajankohdista, mikäli näin haluat.
Potilasneuvonnan numerossa: 0800 552131
1. pistos ja pistosohjaus hoitajan vastaanotolla
Pistos & Pistosohjaus
- Kun olet saanut Kelan päätöksen omalitsumabin peruskorvattavuudesta, sinun tulisi ilmoittaa tästä sinua hoitavaan ihotautien yksikköön, jolloin lääkäri tekee sähköisen reseptin ja jatkohoitosuunnitelman
- Kolme ensimmäistä pistosta annetaan aina terveydenhuollon ammattilaisen pistämänä/valvonnassa.
- Mikäli neljännestä pistoskerrasta alkaen haluat pistää lääkkeen itse kotona, voidaan kolme ensimmäistä pistosta toteuttaa hoitavassa ihotautien yksikössä, jolloin samalla saat pistosohjausta. Kotona pistäminen vaatii, että olet pistänyt ohjatusti ja seurattuna ainakin kerran. Jos omatoiminen pistäminen ei onnistu, pistokset voi antaa myös ohjauksen saanut läheinen.
- Mikäli et halua neljännestä pistoksesta alkaen pistää lääkettä itse, annetaan pistokset yleensä ensimmäisestä pistoksesta alkaen siinä perusterveydenhuollon yksikössä jossa jatkossakin suunnittelet käyväsi, yleensä omalla terveysasemalla tai työterveyshuollossa. Jos myöhemmin haluaisitkin pistää lääkkeen itse, voit saada pistosohjausta sinua hoitavassa ihotautien yksikössä tai perusterveydenhuollossa.
- Lääkkeen voit pistää etureiteen tai alavatsaan
(ei 5 cm:n alueelle navan ympärillä). Hoitaja voi pistää lääkkeen myös olkavarren ulkosyrjälle. - Pistosajoille, sekä erikoissairaanhoidon yksikköön että perusterveydenhuoltoon, tulee tuoda omat lääkkeet mukana.
- Huomioi että yleensä lääke pitää tilata muutama päivä ennen sen hakemista apteekista
- Huomioi lääkkeen säilytysohjeet myös kuljetuksen aikana. Lisätietoa saat Xolair-potilasoppaasta
Omalitsumabi-lääkitystä käyttäville potilaille on tarjolla potilastukijärjestelmä. Se tarjoaa potilaille tukea lääkkeen oikeaan ja turvalliseen käyttöön liittyvissä asioissa, kuten lääkkeen säilyttämisessä ja pistämisessä.
Voit soittaa palveluun arkisin päiväaikaan. Lisäksi saat muistutuksen lääkkeen pistosajankohdista, mikäli näin haluat.
Potilasneuvonnan numerossa: 0800 552131
Oikeus lääkekorvattavuuteen
- Ihotautilääkäri tekee Kelalle B-lausunnon, jolla haetaan biologiselle lääkkeelle peruskorvausoikeutta.
- Peruskorvausoikeuden saaminen edellyttää, että
- vaikeat urtikariaoireet (UAS7-pisteet ≥ 28) tai vaikeat angioödeemaoireet (UAS7 ≥ 16 ja DLQI ≥ 14) ovat kestäneet yli kuusi viikkoa tai angioödeemaoireet ovat vakavia (vaatineet sairaalahoitoa tai ensiapua),
- oireita laukaisevaa tekijää ei ole pystytty tunnistamaan ja
- antihistamiinihoitoa on jatkettu vähintään kuuden viikon ajan ilman riittävää vastetta.
- Lausunnossa tulee sairauden lisäksi kuvata, missä ja kenen antamana ja valvonnassa biologinen lääkehoito on suunniteltu annettavaksi.
- B-lausunto kirjoitetaan ennen hoidon aloitusta ja hoito voidaan aloittaa vasta kun Kela on myöntänyt peruskorvattavuuden. Kelan käsittelyaika vaihtelee, mutta on pääsääntöisesti noin 2-4 viikkoa.
Kun peruskorvausoikeus on myönnetty
- Kelan määrittämä vuosiomavastuu (vuonna 2020: 578 €) täyttyy, kun haet lääkkeen ensimmäisen kerran apteekista. Sen jälkeen maksat loppuvuoden ajan jokaisesta korvattavasta valmisteesta 2,50 € omavastuun verran.
- Mikäli sinulla on taloudellisia haasteita maksaa lääkitys, ota tarvittaessa yhteyttä sairaalan sosiaalityöntekijään.
- Mikäli peruskorvauspäätös on kielteinen tai Kela vaatii lisätietoja, tulisi sinun olla yhteydessä hoitavaan ihotautien yksikköösi jatkosuunnitelman tekemiseksi.
Päätös biologisen hoidon aloituksesta
Biologisen lääkehoidon aloittaminen
- Kroonisen spontaanin urtikarian ja siihen liittyvän vaikean angioödeeman biologisena lääkehoitona käytetään omalitsumabia.
- Kyseessä on ihmisen vasta-aineen kaltaiseksi tehty ns. monoklonaalinen vasta-aine, joka sitoutuu kehossa immunoglobuliini E:hen (IgE).
Hoidon aloituksen kriteerit
- Omalitsumabi on tarkoitettu lisälääkkeeksi antihistamiinin rinnalle vaikean kroonisen spontaanin urtikarian ja siihen liittyvän vaikean angioödeeman hoitoon aikuisille ja nuorille (vähintään 12-vuotiaille), kun vaste antihistamiinihoidolle ei ole riittävä.
Vasta-aiheet
- Vasta-aiheet omalitsumabihoidolle ovat yliherkkyys vaikuttavalle aineelle tai apuaineille (L-arginiinihydrokloridi, L-histidiinihydrokloridi, L-histidiini, polysorbaatti 20).
Alkututkimukset
- Omalitsumabin käytön aloittaminen ei vaadi erityisiä alkututkimuksia. Uusimmat tutkimukset kuitenkin suosittavat mittaamaan IgE-tason ennen omalitsumabin aloitusta, koska lähtötilanteen ja hoidon aikana seuratut IgE-tasot kertovat hoitovasteen ennusteesta. Matala IgE-taso hoitoa aloitettaessa ja vähäinen IgE-tason nousu viikolla 4 mitattuna ennustavat huonompaa vastetta (Ertas ym. Allergy 2018).
Oireiden helpottuminen
Oireet helpottavat vähitellen, mutta antihistamiinia ei kannata kokonaan lopettaa ennen kuin oireiden loppumisesta on kulunut n. 3 kk.
Tarvittaessa kontrolli
Tekstiä potilaalle
Muut hoitovaihtoehdot
Tekstiä potilaalle
Biologinen lääkitys
teksti tähän
Yksilöllinen hoitosuunnitelma
- Hoitosuunnitelma sisältää tarvittavat lääkitykset ja niiden käytön opastuksen sekä jatkosuunnitelmat. Jos tarvittavat tutkimukset on saatu tehtyä kerralla ja hoito tehoaa, ei yleensä tarvita jatkokontrolleja lainkaan.
- Jos vastaanotolla määrätään uusia hoitoja, yleensä lääkäri haluaa soittaa joidenkin viikkojen jälkeen kysyäkseen voinnista, hoidon tehosta ja oireiden voimakkuudesta.
- Joidenkin lääkkeiden käyttöä edeltäen ja käytön aikana otetaan verikokeita tai tehdään muita tutkimuksia mahdollisten lääkkeen haittojen varheiseen paljastamiseen. Näiden kokeiden tuloksista ilmoitetaan erikseen yleensä vain, jos tulokset edellyttävät jonkinlaisia muutoksia hoitosuunnitelmaan.
- Jos sinulle jää epävarmuutta hoitojen toteutuksesta tai hoidot eivät toimi halutulla tavalla, ole rohkeasti yhteydessä sinua hoitaneeseen yksikköön.
- Kontrollivastaanottoja varataan tarvittaessa, jos asian selvittely sitä vaatii tai jos käyttöösi määrätyt lääkkeet edellyttävät pitkäaikaista seurantaa erikoissairaanhoidossa.
- Sairauskertomuksen, siihen kirjatun hoitosuunnitelman ja tutkimusten tulokset näet Maisa-asiakasportaalin kautta tai Omakanta-palvelun kautta.
Ihotautilääkärin vastaanotto ja diagnoosi
Ennen vastaanottoa lue huolella läpi saamasi kutsukirje. Kirje saattaa sisältää tarkempia ohjeita vastaanotolle valmistautumista varten kuten lääketauotusohjeita tai viikkojen ajan päivittäin täytettäviä kyselykaavakkeita. Ota myös valokuvia iho-oireistasi vastaanottoa varten.
- Lääkärin vastaanoton sisältö vaihtelee usein potilaskohtaisesti.
- Kaikilta potilailta kysytään tietyt asiat kuten perussairaudet ja käytössä olevat lääkitykset. Varmista, että muistat käyttämiesi lääkkeiden nimet ja annokset tai kirjoita näistä mukaasi muistilista.
- Lääkäri kysyy todennäköisesti sairautesi alkamisajankohdasta, oireista, oireiden liittymisestä mahdollisiin laukaiseviin tai pahentaviin tekijöihin, käytetyistä hoidoista ja käytettyjen hoitojen tehosta.
- Lääkäri luultavasti kysyy käyttämistäsi lääkkeistä myös siksi, että joillakuilla potilailla tulehduskipulääkkeet voivat selvästi pahentaa urtikaria- ja turvotusoireita ja joillakuilla ACE-estäjiin ja AT-salpaajiin kuuluvat verenpainelääkkeet turvotusoireita.
- Joskus harvoin urtikaria voi liittyä elimistössä olevaan tulehdukseen. Lääkäri saattaa esittää tähän liittyen kysymyksiä, ja onkin hyvä miettiä jo valmiiksi, milloin on esim. käynyt viimeksi hammaslääkärissä.
Esitietojen keräämisen jälkeen siirrytään tutkimiseen.
- Yleensä ihotautilääkärin vastaanotolla tulee riisuutua alusvaatteisilleen, jolloin myös mahdolliset poikkeavat luomet voidaan todeta. Itse urtikarian osalta ihon tutkimisella on merkitystä vain, jos urtikariaa tai sen jälkiä on vastaanotolla ollessa. Lääkäri katsoo ja tarvittaessa tunnustelee ihoa, usein myös tekee esim. nielulastalla ihoa raapaisten piirtopaukamointitestin.
- Tulehduksien mahdollisuutta pohdittaessa voi olla tarpeen mm. katsoa suuhun ja tunnustella imusolmukealueita.
- Joissakin tapauksissa voi olla tarpeen myös kuunnella sydän ja keuhkot.
- Älä ole huolissasi, jos ihosi on täysin terve vastaanotolle mennessä. Tämä on varsin yleistä urtikarian kohdalla. Jos sinulla on valokuvia esim. matkapuhelimessasi, niin voit näyttää ne lääkärille.
- Näiden tietojen perusteella lääkäri tekee suunnitelman tarvittavista jatkotutkimuksista ja niiden aikataulusta. Joskus tarvitaan laboratorio-kokeita, joita varten otetaan verikoe. Vain harvoin tarvitaan koepaloja, jotka otetaan yleensä pienellä rengasmaisella veitsellä paikallispuudutuksessa.
- Jos sinulla epäillään jonkin fysikaalisen tekijän aiheuttamaa urtikariaa mutta asia ei vaikuta jo kertomasi perusteella selvältä, lääkäri saattaa määrätä erilaisia testejä asian tutkimiseksi. Näissä testeissä tyypillisesti pyritään aiheuttaa jollakin ihoalueelle nokkosihottumaa altistamalla ihoaluetta tälle fysikaaliselle tekijälle.
- Jos urtikaria on kroonista eli sitä esiintyy vähintään kolmena päivänä viikossa ja oireilu on jatkunut vähintään kuusi viikkoa, ei urtikaria yleensä koskaan liity allergioihin. Poikkeuksena on tiettävästi ainutlaatuinen, viivästynein oirein ilmenevä, puutiaisen puremien seurauksena kehittyvä allergia nisäkkäiden lihan galaktoosi-a-1,3 -galaktoosille, johon liittyen on maailman lääketieteellisessä kirjallisuudessa kuvattu monta tapausta kroonista urtikariaa.
- Tutkimuksista huolimatta suurimmassa osassa tapauksia kroonisen spontaanin urtikarian syy jää epäselväksi. Allergia,- Iho - ja Astmaliitto: fysikaaliset urtikariat.
Vastaanoton lopuksi lääkäri kertoo vaivan luonteesta ja ennusteesta. Tuolloin tehdään myös hoitosuunnitelma. Vastaanoton aikana kannattaa kysyä kaikki mieltä askarruttavat kysymykset.
Lähete erikois- sairaanhoitoon
- Yleislääkärin tai työterveyslääkärin keinot ovat kroonisen spontaanin urtikarian hoidossa usein riittävät.
- Lähete erikoissairaanhoidon ihotautilääkärille tehdään esimerkiksi näissä tapauksissa:
- Jos oireet eivät ole 6-8 viikon hoidon jälkeen hallinnassa.
- Jos oire on kestämätön.
- Häiritsevän hankala turvotus missä tahansa keholla urtikariaan liittyen.
- Jos oire vaikuttaa työkykyyn ja elämänlaatuun (esim. harrastuksiin ja sosiaaliin suhteisiin).
- Ihotautilääkärille mennessä tutkimukset ja hoitokokeilut on kuitenkin hyvä olla tehtynä, ja antihistamiinin tulee olla säännöllisessä käytössä.
- Jotta voidaan varmistaa mahdollisimman tehokas hoito heti ensimmäisestä käynnistä lähtien erikoissairaanhoidossa, olisi hyvä jos voisit täyttää valmiiksi etukäteen oirepäiväkirjaa.
Jatkoseuranta
- Urtikariaan ei ole parantavaa lääkitystä, mutta antihistamiinit ovat hyvä hoitokeino oireiden helpottamiseen.
- On hyvä ottaa huomioon se, että jos oireet ovat lievät, vahvan lääkityksen haitat korostuvat.
- Jos pärjäät oireidesi kanssa, voit itse säädellä antihistamiiniannosta (ks. hoidon aloitus).
- Jos oireet pahenevat maksimaalisesta antihistamiiniannoksesta huolimatta, ota yhteyttä omaan hoitoyksikköösi (terveyskeskus, työterveys, yksityislääkäri), jossa hoito on aloitettu.
- Jos oireesi haittaavat arkeasi merkittävästi, ole rohkeasti yhteydessä lääkäriin.
Hoitosuunnitelma
Hoidon aloitus
Oireiden hoito voidaan aloittaa heti diagnoosin varmistuttua. Tauti väistyy usein jo vuodessa, mutta kestää ajoittain jopa 5-10 v.
- Alkuvaiheessa testataan mahdollisesti altistavien tekijöiden pois jättämistä.
- Kulmakivi hoidossa on riittävän suuri annos antihistamiinia riittävän pitkään. Antihistamiinit lienevät monille tuttuja, sillä niitä käytetään myös allergiaoireiden estoon ja lievittämiseen.
- Voit käyttää antihistamiineja turvallisesti jopa 4 tablettia päivässä.
- Käytä antihistamiinia säännöllisesti päivittäin lääkärin ohjeen mukaan.
- Antihistamiinit ovat yleensä hyvin siedettyjä, haittavaikutuksena voi joillakin potilailla olla lievää väsymystä.
- Antihistamiiniksi valitaan jokin ns. 2. polven väsyttämätön valmiste.
- On tärkeää, että jatkat hoitoa riittävän pitkään. Oireiden vähitellen helpottaessa vähennä antihistamiiniannosta ensin pikkuhiljaa, jotta voit havaita, pahenevatko oireet uudelleen.
- Lääkitystä kannattaa alkaa purkaa vasta kolmen oireettoman kuukauden jälkeen.
- Mikäli urtikariaan liittyy häiritsevää ahdistuneisuutta tai stressiä voit kertoa siitä hoitavalle lääkärille ja tarvittaessa voit varata ajan psykiatrisen sairaanhoitajan tai psykologin vastaanotolle.
- Lisäksi hankalaan kutinaan voidaan käyttää kortisonivoiteita. Jos näistä valmisteista ei ole apua antihistamiinin ohella, lääkäri voi määrätä sinulle tässä vaiheessa muita lääkkeitä, esimerkiksi lyhyttä kortisonikuuria (prednisoloni) tai montelukastia (leukotrieenireseptori estäjä) suun kautta.
- Infektiot, tulehduskipulääkkeet, unen vähyys, voimakas fyysinen rasitus ja alkoholi voivat laukaista tai pahentaa urtikariaa, ja voit yrittää hillitä oireita välttämällä niitä. Myös hampaat on hyvä pitää kunnossa infektioiden varalta, sillä suun infektiot voivat voimistaa urtikariaoireita.
- Pitkäaikaisessa hoidossa voit itse säädellä käyttämiesi lääkkeiden määrää ja aloittaa jopa lyhyen kortisonikuurin omatoimisesti esim. 3- 10 päivän ajaksi lääkärin antamien ohjeiden mukaan.
- Jos oireesi jatkuvat yli 6 viikkoa ja ne haittaavat esim. työ- tai toimintakykyäsi, eikä antihistamiini tuo riittävästi apua, lääkäri voi tehdä lähetteen ihotautilääkärin vastaanotolle. Lääkäri kirjoittaa sinulle myös tarvittaessa sairauslomaa.
Oireiden uudelleen aktivoituminen
- Kroonisen urtikarian luonteeseen kuuluu taudin aaltoilu. Varsinkin infektiot voivat hetkellisesti pahentaa urtikarian oireita. Jos niin käy, lääkeannoksia kannattaa nostaa lääkärin antamissa rajoissa. Jos tästä huolimatta oirekuva on hankala, ole yhteydessä urtikariaasi hoitavaan yksikköön.
- Joskus tauti saattaa vuosienkin jälkeen uusia, siis tulla toistamiseen.
- Jos hoitosuhteesi erikoissairaanhoidossa on päättynyt, on selkeintä olla ensin yhteydessä perusterveydenhuoltoon. Kerro perusterveydenhuollon lääkärille, että sinua on aikaisemmin hoidettu erikoissairaanhoidossa vaivan vuoksi. Näin hoitava lääkärisi tietää perehtyä erikoissairaanhoidon sairauskertomukseesi.
- Ylipäätään erikoissairaanhoitoon toivotaan lähetettäviksi kaikki ne urtikariapotilaat, joilla on elämää häiritseviä oireita siitä huolimatta, että he käyttävät antihistamiinia 4 tbl/pv (ja mahdollisesti montelukastia).
Kutsu ihotautilääkärin vastaanotolle
Avoterveydenhuollon lääkäri kirjoittaa sinulle tarvittaessa lähetteen Iho- ja allergiasairaalaan. Lähete ei vaadi sinulta toimenpiteitä.
- HUS varaa ajan ja lähettää kutsukirjeen kotiisi.
- Kirjeessä kerrotaan käynnin ajankohta ja mahdolliset erityisohjeet vastaanotolle valmistautumiseen.
Poikkeuksena ovat kiireelliset tapaukset, jolloin hoitoon on päästävä välittömästi potilaan asuinpaikasta riippumatta. Kiireellistä hoitoa annetaan päivystysvastaanotoilla.
Esteen sattuessa
Mikäli et äkillisen sairauden vuoksi pääse poliklinikalle sovittuna aikana tai, jos vaiva ei vaadi hoitoa tai sinut on jo hoidettu muualla, pyydämme ilmoittamaan siitä ensi tilassa. Ajanvaraus tulee perua viimeistään edeltävänä arkipäivänä klo 11 mennessä puhelimitse soittamalla.
Vastaanotolle tullessa:
- Lue kutsukirje ja sen liitteet huolellisesti läpi.
- Ota voimassa/käytössä oleva lääkelista mukaasi sekä mahdollisia kuvatallenteita oireilustasi.
- Ota mukaan mahdollisesti täyttämäsi UAS7-kaavakkeet ja täytetty DLQI-kaavake.
- Ota mukaasi vastaanotolle Kela-kortti, henkilöllisyystodistus, sekä hallussasi olevat muualla kuin HUS:ssa otetut sairauteesi liittyvät röntgenkuvat ja laboratoriovastaukset. Jos sinulla on maksusitoumus esim. vakuutusyhtiöltä, työantajalta tai sosiaalitoimistosta, ota se mukaan.
- Kutsukirje sisältää ohjeet poliklinikalle ilmoittautumiseen.
- Vastaanottoajat voivat viivästyä, joten varaathan riittävästi aikaa käynnille.
- Vältä hajusteiden käyttöä sairaalaan tullessasi.
- Lähetämme käynneistä, hoitojaksoista sekä lääkärintodistuksista laskun jälkikäteen kotiin. Lisätietoja ja maksujen määrät löytyvät osoitteesta www.hus.fi/potilasmaksut. Peruuttamatta jätetystä ajasta perimme sakkomaksun.
Potilaspysäköinti
- Sairaalan pihalla on rajoitettu määrä maksullisia pysäköintipaikkoja. Tarkempaa tietoa pysäköinnistä löydät sairaalan internetsivuilta.
- Esteettömät pysäköintipaikat sijaitsevat pääsisäänkäyntimme edessä. Saattoliikenteellä on mahdollisuus pysähtyä kaikkien sisäänkäyntiemme edessä.
- Lisätietoa: HUS käyntiohjeet
Kulkuyhteydet
- Suositellaan joukkoliikenteen käyttöä. Joukkoliikenteen reitteihin, aikatauluihin ja kulkuyhteyksiin kannattaa tutustua ennen poliklinikalle saapumista.
- Linja-autopysäkit ja raitiovaunupysäkit sijaitsevat Paciuksenkadun varrella. Jos saavut julkisilla liikennevälineillä tai kävellen, reitillä on pitkä ja jyrkkä mäki.
- Jalankulkijoille suositellaan ensimmäisen kerroksen sisäänkäyntiä, jolle on portaat.
Savuton HUS
- HUS on savuton sairaala, jossa sinä ja muut potilaat voitte parantua turvallisesti ja henkilökunta voi työskennellä terveydelle hyvässä ympäristössä. Tupakointi on sallittua vain tupakoinnille tarkoitetuissa tiloissa ulkona.
Asiointi- ja palautekanavat
Yhteystiedot
|
Allergiapäiväosasto Aukioloajat Yhteydenotot |
.
|
Ihotautien ja allergologian poliklinikka Aukioloajat Soittoaika |
Palautteen antaminen
Avointa palautetta voit antaa nimettömänä joko tietylle yksikölle tai yleisesti koko HUSille. Antaessasi yleistä palautetta kirjoita yksikön nimi -kohtaan HUS yleinen palaute. Jos haluat vastauksen, jätäthän meille yhteystietosi.
- Palautteeseen ei saa laittaa henkilötunnusta tai luottamuksellista tietoa omasta tai toisen henkilön hoidosta.
- Varattua hoito- tai tutkimusaikaa ei voi perua palautelomakkeella.
- Tietosuojasyistä emme vastaa henkilökohtaista hoitoasi koskeviin kysymyksiin palautejärjestelmän kautta. Otathan näissä tapauksissa yhteyttä sinua hoitavaan yksikköön.
- Hoitoa koskevissa asioissa voit myös ottaa yhteyttä potilasasiamieheen. Tietosuoja-kysymyksissä neuvoo tietosuojavastaava. Lue lisää potilaan oikeuksista.
Tutkimukset
- Urtikariaa liitetään usein allergioihin, mutta kroonisen spontaanin urtikarian taustalla ei yleensä löydy allergisoivia tekijöitä.
- Yleensä potilaan kertomuksesta käy ilmi, jos urtikaria voisi johtua allergiasta tai liittyy kylmyyteen, hikoiluun tai kosketukseen liittyen. Usein tutkimuksista ei saada uutta tietoa, minkä vuoksi turhia tai vaivalloisia tutkimuksia pyritään välttämään.
- Tutkimukset voivat joissakin tapauksissa olla tarpeellisia, esim. jos alkuoireet ovat olleet hyvin rajuja tai halutaan poissulkea mahdollinen allergia aiheuttajana.
Mahdollisia tutkimuksia ovat:
- Allergia- tai PRICK-testit, piirtopaukamointitesti ja fysikaaliset altistukset esim. kylmälle ja kuumalle.
- Tiettyjen lääkkeiden tiedetään aiheuttavan erityisesti limakalvoturvotusta eli angioödeemaa: tulehduskipulääkkeet ja verenpainelääkkeistä ACE-estäjät ja AT2-salpaajat, eli -priili tai -sartaani -loppuiset lääkkeet. Mikäli epäilet että turvotustaipumus johtuu lääkityksestä, asiasta kannattaa neuvotella hoitavan lääkärisi kanssa.
- Suun alueen piilevät tulehdukset voivat olla syynä urtikariaan, joten on suositeltavaa käydä hammaslääkärissä.
- Joskus aiheuttajana on virustartunta, jota harvemmin pystytään jäljittämään. Verikokeiksi riittävät yleensä hyvin tavanomaiset verikokeet kuten verenkuva ja tulehdusarvot. Joskus myös tutkitaan, onko vatsassa helikobakteeria.
Diagnoosi
Diagnoosi perustuu tyypilliseen oirekuvaan ja lääkäri pystyy useimmiten oireiden perusteella tunnistamaan tilan urtikariaksi.
- Lääkärin vastaanotolla:
- Keskustelet lääkärin kanssa mahdollisista oireiden aiheuttajista. Jos epäilet jotain tiettyä asiaa oireiden aiheuttajaksi, tämä on hyvä tuoda esille.
- Jos sinulla on kuvia ihottumastasi esimerkiksi kännykässäsi, kuvia kannattaa näyttää lääkärille.
- Jos lääkäri epäilee kertomuksen perusteella tiettyjä aiheuttajia, sinulle tehdään tarvittaessa lisätutkimuksia mahdollisen aiheuttajan selvittämiseksi.
- Akuutti urtikaria liittyy usein taustalla olevaan infektioon mutta usein infektio-oireita ei ole enää urtikarian aikana tunnistettavissa ja urtikarian laukaiseva tekijä jää epäselväksi.
- Jos oire on kestänyt vähintään kuusi viikkoa ja altistavaa tekijää ei löydy, kyseessä on ns. krooninen spontaani urtikaria.
- Lääkäri määrää urtikariaan yleensä antihistamiinia, jopa nelinkertaisella annoksella. Sen tehotessa urtikariadiagnoosi myös varmistuu.
- Syvempään turvotukseen eli angioödeemaan antihistamiini ei tehoa aivan yhtä hyvin, ja oireiden rajuudesta riippuen antihistamiinin rinnalla voidaan käyttää mm. lyhytaikaista kortisonikuuria.
- Useimmiten antihistamiini tehoa melko hyvin myös krooniseen spontaaniin urtikariaan.
- Kroonisen spontaanin urtikarian ennuste on yleensä hyvä: Oireet rauhoittuvat yleensä 2-5 vuodessa, ja jo vuoden kuluttua 30-50% potilaista on oireettomia.
Hakeutuminen hoitoon
- Urtikaria-oireiden ilmetessä voi kokeilla reseptivapaata antihistamiinia apteekista, josta on yleensä apua.
- Jos antihistamiinihoidosta on apua sitä kannattaa jatkaa vähintään 2-3 viikon ajan yhtäjaksoisesti.
- Jos antihistamiinista ei ole apua tai oireet pitkittyvät, hakeudu hoitoon ensisijaisesti kiireettömälle ajalle omaan terveyskeskukseen tai työterveyshuoltoon.
- Urtikarian vuoksi ei tarvitse hakeutua päivystykseen, elleivät oireet ole voimakkaita tai haittaa työntekoa.
- Kuvista on usein hyötyä urtikarian tunnistamisessa, ihottumasta kannattaa ottaa kuva puhelimella tai digikameralla jolloin lääkäri voi tunnistaa urtikarian.
- Voit mahdollisesti myöskin hakea apua lääkärin etäkonsultaation avulla.
- Hakeudu päivystykseen soittamalla 112, jos sinulla on seuraavia oireita:
- Turvotusta kielessä tai nielussa ja se on ahtauttamassa hengitysteitä
- Turvotuksen lisäksi on keholla laajasti urtikariaa ja verenpaine laskee
- Turvotusten lisäksi on kovia, aaltomaisia vatsakipuja
- Hengenahdistusta
- Akuutti urtikaria voi olla myös vakavan yliherkkyysreaktion eli anafylaksian ensioire.
Tiedonhaku
On luonnollista lähteä etsimään tietoa kun oireet ilmaantuvat.
Tätä varten olemme koonneet sinulle luotettavia tietolähteitä luettavaksi:
Oireet
- Urtikaria eli nokkosihottuma ilmenee tyypillisesti kutiavina, ihosta koholla olevina paukamina tai läiskinä, jotka muistuttavat nokkosen polttamaa. Iho paukamien ympärillä saattaa punoittaa.
- Paukamien läpimitta vaihtelee parista millimetristä pariinkymmeneen senttimetriin ja ne vaihtavat paikkaa ihoalueelta toiselle.
- Urtikarian paukamat tulevat esille muutamassa kymmenessä minuutissa ja häviävät yleensä muutaman tunnin kuluessa.
- Urtikariassa yksittäinen paukama on enintään 24 tuntia samassa kohdassa.
- Noin puolella potilaista on paukamien lisäksi ihon tai limakalvojen turvotusta eli ns. angioödeemaa. Turvotusta esiintyy tyypillisesti esimerkiksi silmäluomien tai huulten alueella mutta turvotusta voi myös esiintyä kielessä, yläraajoissa tai sukuelimissä.
- Urtikariaan ei yleensä liity kuumetta, nivelvaivoja tai muita yleisoireita. Mahdollinen kuume voi kuitenkin liittyä taustalla olevaan infektioon.
- Urtikaria on varsin yleistä ja noin joka viides suomalainen potee sitä jossakin elämänsä vaiheessa.
Akuutti urtikaria
- Lyhytkestoinen, akuutti urtikaria on tavallisempi lapsilla kuin aikuisilla.
- Akuutin urtikarian aiheuttaja on usein nuhakuume tai muu virusinfektio, mutta useimmiten oireet tulevat yllättäen ilman muita oireita.
- Usein sairauden syy jää epäselväksi tai sitä ei löydetä ollenkaan. Aiheuttajaa ei yleensä voida päätellä oireen ulkonäön tai laajuuden perusteella.
- Korkeintaan muutamalla prosentilla oireet johtuvat yliherkkyydestä lääkkeelle tai ruoka-aineelle.
- Urtikarian oireet kestävät yleensä muutaman päivän tai viikon, mutta joskus ne saattavat pitkittyä.
- Oireita voi aiheuttaa myös jokin ulkoinen ihoon kohdistuva ärsyke, kuten hankaus tai paine. Silloin kyseessä voi olla mm. hikiurtikaria, piirtopaukamointi, paineurtikaria, kylmä- tai kuumaurtikaria, valourtikaria, vesiurtikaria ja tärinäurtikaria.
- Akuutti urtikaria voi olla vakavan yliherkkyysreaktion eli anafylaksian ensioire, jolloin urtikarian lisäksi esiintyy verenpaineen laskua, hengenahdistusta tai voimakkaita suolisto-oireita.
Krooninen spontaani urtikaria
- Jos oireet kestävät pidempään kuin kuusi viikkoa, puhutaan kroonisesta spontaanista urtikariasta, joka tarkoittaa pitkäkestoisesti oireilevaa, ilman ulkoista ärsykettä tulevaa nokkosihottumaa.
- Kroonisen urtikarian kesto vaihtelee eri potilailla, mutta onneksi suurimmalla osalla oireet rauhoittuu kahden vuoden sisällä.
- Krooninen urtikaria on yleensä sisäsyntyinen autoimmuunitauti eikä laajoista tutkimuksista esim. allergiatutkimuksista ole yleensä hyötyä.
MALLIARTIKKELI tekonivelpotilaan polulle
Tekstiä potilaalle
Tekstiä ammattilaiselle (poista, jos ei tarvetta)
Moikka maailma!
Tervetuloa sivustolle Palvelupolku. Tämä on ensimmäinen artikkelisi. Voit halutessasi muokata sitä tai poistaa sen, pääasia että pääset aloittamaan kirjoittamisen!